Samenvatting
Koelewijn M, Wanrooij BS. De behandeling van misselijkheid en braken in de palliatieve fase. Huisarts Wet 2005;48(4):179-85. Misselijkheid en braken komen vaak voor in de palliatieve fase en hebben een grote invloed op de kwaliteit van leven. In dit artikel komen de oorzaken en pathofysiologische achtergronden van misselijkheid en braken in deze fase aan de orde. Kennis hiervan is nodig bij het kiezen van de meest geschikte behandeling, die zo veel mogelijk oorzakelijk gericht is. Naast causale behandeling worden algemene maatregelen en symptomatische behandeling van misselijkheid en braken besproken. Aan de hand van een casus uit de praktijk besteden we speciale aandacht aan de behandeling van ileus thuis.
De kern
- Misselijkheid en braken komen frequent voor in de palliatieve fase en hebben een grote invloed op de kwaliteit van leven.
- Wanneer de arts zo goed mogelijk zoekt naar oorzaken, komt dit de kwaliteit van de behandeling ten goede.
- Inzicht in pathofysiologische achtergronden is nodig om de meest geschikte causale behandeling te kunnen kiezen.
- Ook de behandeling van een ileus in de palliatieve fase behoort in de thuissituatie tot de mogelijkheden.
In een reeks van acht artikelen geven we een breed overzicht van de mogelijkheden van huisartsgeneeskundige zorg voor patiënten in de palliatieve fase. In de vorige aflevering schetsten we de verlichting van pijn in de palliatieve fase. In dit derde artikel gaan we in op de oorzaken en aanpak van misselijkheid en braken. In de volgende vijf artikelen behandelen we: dyspnoe, samenwerking in de palliatieve zorg, delier, depressie en palliatieve sedatie.
Inleiding
Iedereen die geen zeebenen heeft en wel eens een bootreis maakt, kan er over meepraten: als je voortdurend misselijk bent en aldoor braakt, kun je alleen nog maar als een hoopje ellende aan dek hangen en raak je alle belangstelling voor je omgeving kwijt. Je voelt je hondsberoerd. Voor iemand die daarbij ook ernstig ziek is, zoals een patiënt in de palliatieve fase, hebben misselijkheid en braken vanzelfsprekend een nog grotere impact. Zo iemand voelt zich niet alleen ziek en beroerd, maar ook vies. Het telkens moeten braken put uit en kan extra pijn veroorzaken, bijvoorbeeld bij botmetastasen. Bovendien is een ander ermee belast om de boel op te ruimen. Daarbij komt dat de naasten van iemand die misselijk is of braakt en meestal niet eet, zich zorgen gaan maken of de patiënt wel genoeg voedsel en vocht binnenkrijgt. Het is dan ook niet verwonderlijk dat misselijkheid en braken een grote invloed hebben op de kwaliteit van leven van patiënten in dit stadium. 1 Misselijkheid en braken behoren tot de meest voorkomende symptomen in de palliatieve fase. Onder misselijkheid verstaan we een subjectieve sensatie van een onaangenaam gevoel in de buik met de neiging tot braken. Braken is het krachtig uitstoten van de maaginhoud via de mond. Misselijkheid en braken komen vaak voor in combinatie met vegetatieve verschijnselen als: bleekheid, koud zweet, speekselvloed, tachycardie en diarree. Er zijn vele mogelijke oorzaken van misselijkheid en braken in de palliatieve fase. Het is zinvol om goed naar oorzaken te zoeken om zo gericht mogelijk te kunnen behandelen. In de praktijk is metoclopramide regelmatig het middel van eerste keus. Dat is terecht. Toch komt de huisarts in moeilijker situaties daar niet altijd mee uit. Kennis van achterliggende pathofysiologische mechanismen kan in zo'n geval helpen bij het kiezen van meer geschikte medicatie. Voor de huisarts is het van belang te weten dat de ernst van de misselijkheid en het braken een onafhankelijke negatieve prognostische factor is voor de overleving. 2 … Onlangs hebben de gezamenlijke Centra voor de Ontwikkeling van Palliatieve Zorg (COPZ) een richtlijn 2 over dit onderwerp uitgebracht. Veel van de daarin bijeengebrachte kennis is in dit artikel verwerkt. Achtereenvolgens komen aan bod: het vóórkomen en de oorzaken van misselijkheid en braken in de palliatieve fase, anamnese en onderzoek, pathofysiologische achtergronden en de behandelingsmogelijkheden van misselijkheid en braken.
Vóórkomen
Misselijkheid en braken komen vaak voor in de palliatieve fase van diverse ziekten als kanker, aids, lever- en nierfalen. Bij patiënten met kanker treedt misselijkheid op in 30-50% en braken in 10-30% van de gevallen. Deze symptomen doen zich vaker voor bij vrouwen en op jongere leeftijd. Bij patiënten met gynaecologische tumoren, mamma- of maagcarcinoom komen misselijkheid en braken relatief vaker voor dan bij bronchuscarcinoom of hersentumor. 2 Dit is te verklaren vanuit de pathofysiologische achtergronden.
Mevrouw Wolfs
Mevrouw Wolfs is 95 jaar en woont in een verzorgingshuis. Tijdens de vakantie van haar eigen huisarts wordt de waarnemend huisarts bij haar geroepen. Mevrouw Wolfs is sinds enkele dagen misselijk en braakt soms. Als zij drinkt, moet zij meteen overgeven. Zij voelt zich niet lekker, slaapt 's nachts slecht en is dan ook onrustig. Van de huisartsenpost heeft zij al metoclopramide zetpillen voorgeschreven gekregen. Deze helpen niet. Uit de voorgeschiedenis blijkt dat Mevrouw Wolfs twaalf jaar geleden een AP heeft gekregen na een sigmoïdresectie wegens een abces bij diverticulitis. Sinds enkele maanden bestaan er wisselende klachten van misselijkheid en braken. Hierdoor ontstond dehydratie waarvoor zij drie maanden geleden werd opgenomen in het ziekenhuis. Vanwege haar hoge leeftijd is afgezien van verdere diagnostiek. De ontslagdiagnose luidde: doorgemaakte infectie in de buik, oorzaak niet geheel duidelijk. Na deze opname bleef zij bij vlagen misselijk en braakte soms. Zij had geen normale ontlasting, uit het stoma kwam veel waterdun bruin vocht. Enkele weken na terugkeer uit het ziekenhuis ontstond vaginaal bloedverlies. De huisarts besloot in overleg met haar ook hiernaar geen verdere diagnostiek te laten doen. Sinds enkele dagen is de toestand zo verslechterd dat zij niets meer binnen kan houden, ook haar laxantia niet. Mevrouw Wolfs ligt in bed met een spuugbakje naast zich. Zij klaagt over misselijkheid. Ze maakt geen zieke indruk en is niet uitgedroogd. Zij heeft geen pijn. De buik is opgezet en het stomazakje zit vol bruinig water. Bij auscultatie van de buik zijn er gootsteengeruisen te horen. Bij palpatie zijn er geen afwijkingen en ook bij toucher van het stoma niet. De huisarts verricht geen vaginaal toucher.
Oorzaken
De oorzaken van misselijkheid en braken in de palliatieve fase staan samengevat in tabel 1. Bij 30% van de patiënten zijn er meerdere oorzaken tegelijk. 2
| Maag-darmkanaal: |
| CZS: |
| Vestibulair: |
| Metabool: |
| Behandeling: |
Zoals in tabel 1 te zien is, kunnen de lokalisatie en uitbreiding van een tumor of metastasen misselijkheid en braken veroorzaken. Het probleem kan daarbij in het maag-darmkanaal gelokaliseerd zijn of daarbuiten, waardoor druk van buitenaf ontstaat. Obstructie op enige hoogte in het maag-darmkanaal veroorzaakt dan gedeeltelijke of totale belemmering van de passage van vocht en voeding, waardoor misselijkheid en braken optreden. Ook metabole stoornissen veroorzaken misselijkheid en braken. Het is opvallend dat medische behandelingen zo vaak de oorzaak zijn van misselijkheid en braken. De symptomen kunnen hierbij op verschillende manieren tot stand komen: door beschadiging van de maagdarmmucosa (NSAID's, cytostatica, radiotherapie), door vertraging van de maagmotoriek (opioïden, anticholinergica), door prikkeling van emetogene centra in de hersenen (opioïden, cytostatica, digoxine) en (zelden) door effect op het vestibulaire systeem (opioïden). 3 Misselijkheid en braken als gevolg van conditionering komen onder andere voor bij gebruikers van cytostatica. Iemand die eerder chemotherapie gehad heeft en daar erg ziek van werd, wordt dan al misselijk voordat het middel is toegediend (anticipatoire misselijkheid).
Pathofysiologische achtergronden
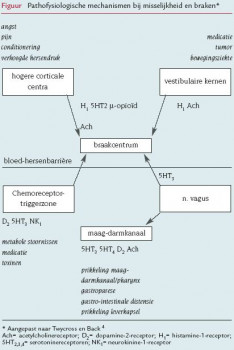
Pragmatisch ingesteld als de meeste huisartsen zijn, zullen zij zich afvragen wat de praktische waarde is van kennis van de pathofysiologie van misselijkheid en braken. Inzicht in de betrokken neurotransmitters en receptoren is relevant om een gefundeerde keuze te kunnen maken voor de medicatie die de meeste kans op succes heeft. Het schema in de figuur is een vereenvoudiging van wat hierover momenteel bekend is. 3 Centraal in het proces van misselijkheid en braken staat het braakcentrum. Het wordt gelokaliseerd in de hersenstam. Stimulatie van het braakcentrum initieert de braakreflex. In het braakcentrum zijn met name histamine (H 1)-, serotonine (5HT)-, acetylcholine- en morfinereceptoren aanwezig. Verschillende afferente banen stimuleren het braakcentrum ( figuur 1).
- Dechemoreceptortriggerzone (CTZ). Deze is ook gelokaliseerd in de hersenstam, in de area postrema, de bodem van de vierde ventrikel. De CTZ bevat dopamine (D 2)-, neurokinine (NK 1)- en serotoninereceptoren. De CTZ ligt buiten de bloed-hersenbarrière en staat dus in contact met de circulatie. De CTZ wordt geprikkeld door bijvoorbeeld medicatie als cytostatica of morfine en door lichaamseigen stoffen, zoals in het geval van hypercalciëmie en nierinsufficiëntie.
- Denervus vagus. Stimulatie van chemo- en mechanoreceptoren (5HT 3-, 5HT 4-, dopamine- en acetylcholinereceptoren) in maag-darmkanaal, lever en peritoneum prikkelt via de n. vagus het braakcentrum.
- Hetevenwichtsorgaan. Hier bevinden zich histamine- en acetylcholinereceptoren.
- Hogere corticale centra. Op deze manier beïnvloeden verhoogde hersendruk, maar ook psychologische factoren het braakcentrum.
Anamnese en onderzoek
Het patroon van misselijkheid en braken kan aanwijzingen geven over de mogelijke oorzaak. Daarnaast is het van belang in te schatten hoeveel voedsel en vocht de patiënt daadwerkelijk binnenhoudt. Bij vertraagde maagontlediging is er een wisselende intensiteit van misselijkheid met braken van kleine hoeveelheden. Vertraagde maagontlediging kan vele oorzaken hebben zoals compressie van de maag door ascites, een vergrote lever of een tumor. Medicatie die patiënten in deze fase veel gebruiken, zoals opioïden en anticholinergisch werkende middelen, kunnen de maagperistaltiek verminderen. Bij obstructie van het maag-darmkanaal zegt de relatie met de maaltijd iets over het niveau van obstructie. Bij afsluiting van de oesophagus komt het voedsel er vrijwel direct onveranderd weer uit. Bij obstructie van de maaguitgang wordt enkele uren na de maaltijd een grote hoeveelheid zure voedselresten en vocht uitgebraakt. Bij obstructie in het colon is er geen relatie met de maaltijd. Het braaksel ruikt dan fecaal. Bij verhoogde hersendruk kunnen misselijkheid en braken optreden voordat de hoofdpijn zich openbaart. 3 Tevens kunnen neurologische uitvalsverschijnselen aanwezig zijn. Het is niet altijd eenvoudig om er achter te komen of pijn of angst een rol speelt. Soms herkent de patiënt dit verband zelf, soms zijn het de naasten die een vermoeden in die richting opperen en in een aantal gevallen zal pas een goede reactie op de behandeling van pijn of angst dit meer aannemelijk maken. Hypercalciëmie als oorzaak van misselijkheid en braken komt vooral voor bij de ziekte van Kahler en bij borst- en longkanker. Meestal is verhoogde botafbraak de oorzaak. De gedachte aan hypercalciëmie als onderliggende oorzaak dringt zich des te meer op wanneer er ook sprake is van polyurie, dorst, obstipatie en sufheid/verwardheid (delier). 5 Hypercalciëmie is een slecht prognostisch teken: bij patiënten bij wie geen antitumortherapie mogelijk is, overlijdt ook na correctie van het calcium 65-75% binnen 3 maanden. 6 Het lichamelijk onderzoek begint met een inschatting van de mate van ziekzijn, de voedings- en hydratietoestand en de psychische gesteldheid van de patiënt. De informatie die dit oplevert, is niet altijd makkelijk te herleiden tot de achterliggende oorzaak. Zo kunnen verminderd bewustzijn en verwardheid veroorzaakt worden door het onderliggende lijden (hersenmetastasen, hypercalciëmie, medicatie), maar ook door het braken zelf (dehydratie, elektrolytstoornissen). Inspectie van de mond kan waardevolle informatie opleveren. In de palliatieve fase, met name tegen het einde van het leven, zien we regelmatig een candida-infectie van de mondholte, ook bij mensen die geen corticosteroïden gebruiken. Deze treedt dan op door een verminderde algemene weerstand en/of slechte mondverzorging. Bij onderzoek van de buik wordt gelet op aanwijzingen voor maagatonie (clapotage), hepatomegalie, ascites, obstipatie, palpabele tumoren en ileus. Met een rectaal toucher bij terminaal zieke patiënten zal de huisarts begrijpelijkerwijs terughoudend zijn. De bevindingen bij het toucher kunnen echter van belang zijn voor het beleid. Een vol rectum is reden om rectaal te laxeren, zeker wanneer gedacht wordt aan een ileus. Als men bij ileusverschijnselen een lege ampul vindt, zit de obstructie hoger. Het is dan minder duidelijk in hoeverre obstipatie hierbij een rol speelt. Bij een vermoeden van verhoogde hersendruk is neurologisch onderzoek aangewezen. Zo nodig laat de huisarts aanvullend onderzoek verrichten. Hierbij weegt hij samen met patiënt en familie de belasting en de therapeutische consequenties van het onderzoek tegen elkaar af. Soms kan weinig belastend onderzoek, bijvoorbeeld het bepalen van het calcium (zie kader), veel winst opleveren.
Aandachtspunten bij de bepaling van het calcium
- Totaal serumcalcium: 50% is geïoniseerd, 50% gebonden aan albumine.
- Hypercalciëmie: een verhoging van het geïoniseerde calcium in het serum.
- Een laag albumine komt veel voor in de palliatieve fase. Hierbij neemt het aan albumine gebonden calcium af, terwijl het geïoniseerde calciumgehalte niet beïnvloed wordt.
- Bij een laag albumine kan het totaal serumcalcium normaal zijn, maar het geïoniseerd calcium wel degelijk te hoog.
- Voor elke daling van het albumine van 10 gram per liter (gerekend vanaf de laagste normaalwaarde) moet het gevonden calciumgehalte met 0,2 mmol/l vermeerderd worden.
Andere relevante laboratoriumonderzoeken kunnen zijn: nier- en leverfuncties, elektrolyten en serumspiegels van gebruikte medicatie, bijvoorbeeld digoxine of anti-epileptica. Beeldvormende diagnostiek van buik en hersenen of endoscopie van het maag-darmkanaal zijn te overwegen als de huisarts denkt aan een wegneembare oorzaak en als de conditie en prognose van de patiënt dit toelaten. Bij mevrouw Wolfs wijzen de bevindingen bij anamnese en lichamelijk onderzoek op een ileus. Als mogelijke oorzaak van de ileus komen in aanmerking: fecale impactie met ‘overloopdiarree’, intraluminale obstructie door bijvoorbeeld diverticulitis of maligniteit, afsluiting van de darm door druk van buiten af, bijvoorbeeld door een gezwel van de genitalia interna of een streng en paralyse van een darmgedeelte door infiltratie van tumor in de darmwand of plexus.
Causale behandeling
De behandeling van misselijkheid en braken is zo veel mogelijk gericht op de onderliggende oorzaak. Medicijnen die misselijkheid en braken veroorzaken, worden gestaakt of zo ver mogelijk afgebouwd. De behandeling van een candida-infectie van de mondholte, een gastritis, een peptisch ulcus of obstipatie kan de huisarts eenvoudig thuis doen. Omdat dit vaak voorkomende oorzaken van misselijkheid en braken zijn, is het belangrijk goed onderzoek hiernaar te doen. Ook een ascitespunctie kan in de thuissituatie gedaan worden. Indien een huisarts zich niet vertrouwd voelt met deze techniek, is het al op veel plaatsen mogelijk een consulent palliatieve zorg in te schakelen voor begeleiding hierbij. Bij een ileus is het afhankelijk van de oorzaak van de obstructie en de conditie van de patiënt of een chirurgische desobstructie dan wel een stentplaatsing mogelijk is. Het maakt een groot verschil of de oorzaak bijvoorbeeld een streng is ten gevolge van eerdere chirurgie of een maligne dunnedarmobstructie. In het laatste geval ligt het mortaliteitsrisico van de operatie tussen de 15 en 30%. 7 De European Association for Palliative Care (EAPC) formuleerde criteria, waarbij van chirurgie weinig heil verwacht mag worden. Deze criteria zijn: een slechte algehele toestand, uitbreiding van de tumor in het peritoneum en uitgebreide ascites. 8 Bij verhoogde hersendruk is het beleid afhankelijk van de situatie. Is er behoefte aan nadere diagnostiek en/of lijkt een eventuele operatie of bestraling zinvol, dan volgt verwijzing. Bij hevige pijn als oorzaak van de misselijkheid en braken is het focus gericht op een goede aanpak van de pijn. Als angst een rol speelt, heeft het zin hierop dieper in te gaan met de patiënt, eventueel in een multidisciplinaire benadering (wijkverpleging, pastor, psycholoog). Een behandeling met anxiolytica kan zinvol zijn. Systematisch onderzoek naar het effect van psychologische behandeling is vooral onderzocht bij anticipatoire misselijkheid en braken bij chemotherapie. 2910 Hierbij zijn psychologische technieken met succes toegepast. In een onderzoek van Marcioro et al. werden zestien achtereenvolgende patiënten met anticipatoire misselijkheid en braken behandeld met hypnose. Ze hadden allen meer dan vier chemokuren achter de rug. Bij alle zestien verdwenen deze klachten. 9 De behandeling van hypercalciëmie met bisfosfonaten is dankbaar. APD of zoledroninezuur wordt intraveneus toegediend in combinatie met 3-4 liter vocht per 24 uur. Deze behandeling heeft vrij snel effect op de klachten. Het effect neemt na 2 tot 4 weken af. De behandeling van hypercalciëmie is niet levensverlengend. 611 In bepaalde regio's verzorgt een technisch team van de thuiszorg de toediening van medicatie en vocht per infuus thuis, maar op de meeste plaatsen is opname hiervoor nog gebruikelijk.
Mevrouw Wolfs (vervolg)
Om een eventuele behandelbare oorzaak van de ileus op te sporen, zou mevrouw Wolfs in het ziekenhuis moeten worden opgenomen voor onderzoek en mogelijk een operatie moeten ondergaan. Zij wil echter niet meer naar het ziekenhuis en de huisarts verwacht ook niet dat zij een onderzoek en operatie goed zou kunnen doorstaan. Samen besluiten zij dat mevrouw Wolfs thuisblijft. De huisarts geeft eerst een hoog klysma om te proberen een eventuele fecale impactie op te lossen. Op een natriumdocusaat/sorbitolklysma wordt een katheter voor eenmalig gebruik gezet en het slangetje wordt voorzichtig via het stoma opgevoerd, waarna het klysma wordt toegediend. Het levert geen resultaat op. Tegen de misselijkheid dient hij levomepromazine druppels (zie kader) toe in de wangzak. Na een kwartier is mevrouw Wolfs aanzienlijk minder misselijk. De verzorgenden kunnen dit verder zonodig toedienen. Verder schrijft hij octreotide driemaal daags 0,100 mg subcutaan voor om de secretie in het maag-darmkanaal te remmen. Voor de nacht kunnen de verzorgenden haar een kwart ampul (6,25 mg) levomepromazine subcutaan geven. Dit werkt slaapverwekkend en anti-emetisch. De volgende dag voelt Mevrouw Wolfs zich wat beter en kan zij weer wat drinken. Zij braakt niet meer. De dag daarop voelt zij zich nog beter en eet wat. Er komt nu helemaal geen vocht meer uit het stoma. De ileusperistaltiek is onveranderd aanwezig. In de dagen daarna verschijnt er normale, zij het dunne ontlasting uit het stoma. Zij gaat steeds beter eten. De huisarts besluit de laxantia te hervatten en te kijken in hoeverre de dosering van de octreotide verlaagd kan worden. Uiteindelijk wordt met een eenmalige dosering van 0,100 mg octreotide per dag een goed evenwicht bereikt.
Levomepromazine voor buccale toediening
- 25 mg levomepromazine (ampul 1 ml=25 mg)
- 9 ml water (mag gewoon kraanwater zijn)
- injectiespuit 10 cc
levomepromazine in injectiespuit 1:10 verdunnen met water 0,5 cc = 10 druppels = 0,125 mg levomepromazine in de wangzak toedienen
Symptomatische behandeling
Algemene maatregelen
Allereerst is het belangrijk uitleg te geven aan de patiënt en naasten over de oorzaak van de misselijkheid en/of het braken en ook aandacht te besteden aan de gevolgen ervan, zoals verminderde voedselopname of uitdroging. Voor veel mensen is uitdroging een schrikbeeld. Soms komen patiënten in deze fase uit het ziekenhuis naar huis met een infuus. Elke huisarts weet hoe moeilijk het is voor patiënten en familie om dat infuus ‘los te laten’. Men weet meestal niet dat kunstmatige toediening van vocht, met name in het allerlaatste stadium, het lijden kan verlengen of zelfs verergeren. Meer vocht kan immers ook leiden tot decompensatio cordis, meer oedeem en meer ascites. Frisse lucht in de kamer en het vermijden van prikkelende geuren (bijvoorbeeld van het koken van eten) zijn belangrijk. Snelle veranderingen van lichaamshoudingen kunnen braken uitlokken. Na voedselinname kan de patiënt het beste een tijdje rechtop blijven zitten. Aantrekkelijk opgediend voedsel in kleinere hoeveelheden nodigt meer uit tot eten dan volle borden. Een diëtiste kan samen met de patiënt kijken welk voedsel op dit moment het best te verdragen is. Een belangrijk aandachtpunt is een goede mondverzorging. Door het braken komen maagzuur en voedselresten in de mondholte en door dehydratie kan het mondslijmvlies droog worden. Hierdoor ontstaat meer kans op candida-infectie. Mechanisch reinigen van mondholte en (kunst)gebit moet regelmatig gebeuren. Het gevoel van droogte kan worden bestreden door met kleine slokjes water te spoelen, of door op een ijsklontje, bevroren stukjes ananas of een pepermuntje te zuigen. Ook kunnen de slijmvliezen door een spray vochtig gehouden worden. Hiertoe is kunstspeeksel in de handel, maar net zo eenvoudig kan een plantenspray met kraanwater of een neusspray met fysiologisch zout gebruikt worden.
Medicatie
Anti-emetica kunnen oraal, buccaal, rectaal, transdermaal of parenteraal worden toegediend. Bij frequent braken en bij vertraagde maagontlediging is orale toediening vaak niet mogelijk. Anti-emetica verschillen onderling in affiniteit voor de verschillende receptoren die een rol spelen bij misselijkheid en braken. In tabel 2 staat een overzicht van de meest gebruikte anti-emetica met hun doseringen en de receptoren die zij beïnvloeden.
| D 2 | H1 | Ach | NK1 | 5HT 2 | 5HT 3 | 5HT 4 (-agonist) | |
|---|---|---|---|---|---|---|---|
| Metoclopramide | ++ | 0 | 0 | 0 | 0 | (+) | +++ |
| 3-4 dd 10-20 mg per os/supp | |||||||
| 40-120 mg/24 uur sc | |||||||
| Domperidon | ++ | 0 | 0 | 0 | 0 | 0 | 0 |
| 3-4 dd 10-20 mg per os | |||||||
| 3-4 dd 60 mg supp | |||||||
| Haloperidol | +++ | 0 | 0 | 0 | 0 | 0 | 0 |
| 1-2 mg a.n. | |||||||
| 3 dd 1-2 mg per os | |||||||
| 5 mg/24 uur sc | |||||||
| Ondansetron | 0 | 0 | 0 | 0 | 0 | +++ | 0 |
| 2 dd 8 mg per os/smelttablet sl | |||||||
| 1 dd 16 mg supp | |||||||
| 16-32 mg/24 uur sc | |||||||
| Aprepitant | 0 | 0 | 0 | +++ | 0 | 0 | 0 |
| – 1 dd 125 mg per os op dag 1, vervolgens 1 dd 80 mg op dag 2-5 | |||||||
| Cyclizine | 0 | ++ | ++ | 0 | 0 | 0 | 0 |
| - 3-4 dd 50 mg per os | |||||||
| – 3 dd 100 mg supp | |||||||
| Scopolamine | 0 | 0 | +++ | 0 | 0 | 0 | 0 |
| 1-2 pleisters 1,5 mg/72 uur | |||||||
| Butylscopolamine | 0 | 0 | +++ | 0 | 0 | 0 | 0 |
| 40-120 mg/24 uur sc | |||||||
| Levomepromazine | ++ | +++ | ++ | 0 | +++ | 0 | 0 |
| 1 dd 6,25-25 mg per os | |||||||
| 1 dd 2,5-25 mg sc | |||||||
| Dexamethason | |||||||
| – Uiteenlopende doseringen: zie tekst | |||||||
| Octreotide | |||||||
| 3 dd 100-200 ìg sc | |||||||
| 300-600 ìg/24 uur sc |
Stap 1 Monotherapie, gericht op de vermoedelijke oorzaak
Uitgaande van de werkingsmechanismen van de diverse anti-emetica komen we tot de volgende aanpak. 24 Zoals zal blijken is het frequent gebruikte metoclopramide inderdaad vaak een goede eerste keuze. Bij misselijkheid door vertraagde maagontlediging kan men kiezen uit de prokinetica metoclopramide en domperidon. Domperidon en metoclopramide zijn beide D 2-antagonisten, maar metoclopramide stimuleert daarnaast ook de 5HT 4-receptor, wat de maagontlediging nog meer verbetert. Andere voordelen van metoclopramide boven domperidon zijn dat metoclopramide ook subcutaan kan worden toegediend en door de zorgverzekeraar vergoed wordt. Metoclopramide heeft als nadeel dat het de bloedhersenbarrière passeert en zo extrapiramidale effecten kan veroorzaken. Domperidon doet dit niet. 12 Bij misselijkheid en braken door radiotherapie of binnen 24 uur na chemotherapie is de eerste keuze een 5HT 3-antagonist. Behalve het in tabel 2 genoemde ondansetron worden granisetron en tropisetron gebruikt. Zo nodig kan men dit met dexamethason (eenmaal daags 4 mg per os/subcutaan) combineren. Bij braken na de eerste 24 uur na chemotherapie zijn deze middelen beperkt werkzaam. Toevoeging van het recent ontwikkelde aprepitant, een NK 1-receptorantagonist, blijkt misselijkheid en braken in de latere fase aanzienlijk te verminderen. 13 Bij (andere) chemische en metabole oorzaken, bijvoorbeeld misselijkheid ten gevolge van opioïden of nierinsufficiëntie, kan men haloperidol geven. Haloperidol is de krachtigste D 2-antagonist in de CTZ. 3 Een alternatief hiervoor is metoclopramide. Bij vestibulaire oorzaken komen scopolamine en cyclizine in aanmerking. Bij braken tengevolge van verhoogde hersendruk bij bijvoorbeeld metastasen kan men dexamethason eenmaal daags 8-16 mg subcutaan geven. Meestal treedt binnen 24 uur effect op. Na 2-3 dagen is het maximumeffect bereikt. 11 Als het braken stopt, kan men overgaan op toediening per os en de medicatie zo ver mogelijk afbouwen. Bij onvoldoende reactie op dexamethason en bij andere centrale oorzaken, zoals meningitis carcinomatosa, is cyclizine het middel van keuze. Het heeft een direct anticholinergisch en antihistamine-effect op het braakcentrum. Van cannabis zijn positieve effecten beschreven bij misselijkheid door chemotherapie en bij aids. 3
Symptomatische behandeling van misselijkheid en braken bij ileus thuis
De aanpak van misselijkheid en braken bij ileus hangt af van de omstandigheden. De obstructie van het maag-darmkanaal (bijvoorbeeld bij ovarium- of darmcarcinoom) is bij patiënten in de palliatieve fase niet altijd totaal en kan tevens door de tijd heen wisselen in ernst. Vaak spelen naast mechanische vernauwing van het maag-darmkanaal bijkomende factoren een rol zoals obstipatie en vertraagde darmmotitiliteit door medicatie. Als (rectaal) laxeren mogelijk is, kan het de moeite waard zijn dat te proberen. Men zal dan vaak een hoog klysma moeten toedienen. Als anti-emeticum kan men een proefbehandeling met metoclopramide (eventueel subcutaan) geven. Is er sprake van een totale afsluiting dan veroorzaakt metoclopramide door zijn prokinetische werking pijnlijke kolieken en dient gestopt te worden. In de Engelstalige literatuur wordt cyclizine genoemd als anti-emeticum bij intestinale obstructie. 3 Een parenterale toedieningsvorm hiervan is in Nederland echter niet in de handel. Om de obstructie bij ileus te verminderen – en daardoor de misselijkheid en het braken tegen te gaan – gebruikt men in de palliatieve zorg regelmatig dexamethason. Het idee is dat dexamethason met name effect heeft bij een snel ontstane ileus, omdat oedeem daarbij een rol speelt. Los hiervan heeft dexamethason een intrinsieke anti-emetische werking waarvan het mechanisme onbekend is. Er worden uiteenlopende doseringen aanbevolen. In een meta-analyse uit 1999, waarin zij 9 onderzoeken analyseren, vinden Feuer et al. sterke aanwijzingen voor de effectiviteit van dexamethason bij de behandeling van maligne darmobstructie. Statistisch significant zijn deze aanwijzingen echter niet. De gegeven doses in de geanalyseerde onderzoeken varieerden van 6-16 mg intraveneus per dag. In het algemeen denkt men dat subcutane toediening even effectief is, maar of de doses subcutaan en intraveneus equivalent zijn, is niet wetenschappelijk vastgesteld. 14 Bij een ileus leidt de grote hoeveelheid vocht tot uitgezette darmlissen met pijn, misselijkheid en braken. Men kan de secretie van vocht medicamenteus remmen met butylscopalamine of octreotide. Octreotide, een analoog van somatostatine, is voor deze indicatie onvoldoende bekend bij huisartsen. Butylscopalamine geeft als anticholinergicum bijwerkingen zoals een droge mond en kans op blaasretentie. Octreotide heeft geen anticholinerge bijwerkingen zoals butylscopolamine, maar is aanzienlijk duurder. Met deze aanpak is conservatieve behandeling van ileus thuis mogelijk, zonder sonde of infuus. Alleen bij een obstructie die heel hoog gelokaliseerd is (bijvoorbeeld bij de pylorus), kan een maagsonde nodig zijn. Omdat een maagsonde soms erg belastend is – droge slijmvliezen! – kan men overwegen of een ontlastende PEG-katheter 7 misschien nog tot de mogelijkheden behoort.
Stap 2 Breedspectrumbehandeling
Bij één op de drie patiënten komt men niet uit met stap 1. Een combinatie van anti-emetica is dan aangewezen. Bij het combineren van anti-emetica kan men het beste middelen kiezen die op verschillende receptoren aangrijpen. De Landelijke Richtlijn noemt als eerste keus: metoclopramide of haloperidol met dexamethason. 2 Sommige combinaties werken elkaar tegen, bijvoorbeeld prokinetica en anticholinergica, omdat anticholinergica juist een antikinetisch effect op het maag-darmkanaal hebben. Indien combinaties van metoclopramide of haloperidol met dexamethason onvoldoende helpen, noemt de Landelijke Richtlijn de volgende mogelijkheden: de combinatie van 5HT 3-antagonisten en dexamethason, olanzapine (eenmaal daags 5 mg) en levomepromazine. 2 Zoals blijkt uit tabel 2 heeft levomepromazine effect op vele receptoren. Dit als monotherapie toegepaste breedspectrumanti-emeticum wordt veel gebruikt in de palliatieve zorg, hoewel er weinig wetenschappelijk onderzoek naar verricht is. 15 Men kan levomepromazine ook buccaal geven (zie kader), wat heel eenvoudig is bij brakende patiënten, zeker in de thuissituatie. De dosering als anti-emeticum in de palliatieve fase is aanzienlijk lager dan vroeger als antipsychoticum, zodat onwenselijke sedatie meestal te vermijden is. Levomepromazine wordt niet vergoed, maar is niet duur.
Ten slotte
Misselijkheid en braken hebben een grote impact op de kwaliteit van leven van patiënten in de palliatieve fase en hun naasten en zijn soms moeilijk te behandelen. In dit artikel hebben we de huisarts concrete en praktisch uitvoerbare suggesties gedaan voor de aanpak van misselijkheid en braken in de palliatieve fase. Kort samengevat luiden die: probeer de oorzaak (oorzaken) op te sporen, behandel zo mogelijk causaal en kies voor de symptomatische behandeling het middel dat het best past bij de vermoedelijke etiologie. Op deze manier is het in de meeste gevallen mogelijk de klachten aanzienlijk te verminderen. Aan de symptomatische behandeling van misselijkheid en braken ten gevolge van een ileus in de thuissituatie hebben we apart aandacht besteed. Hier geldt: er is meer mogelijk dan menig huisarts denkt en in de meeste gevallen kan men met medicatie en zonder belastende maagsonde uitkomen.
Literatuur
- 1.↲Davis MP, Walsh D. Treatment of nausea and vomiting in advanced cancer. Support Care Cancer 2000;8:444-52.
- 2.↲↲↲↲↲↲↲↲Misselijkheid en braken. Landelijke richtlijn, versie 1.0. Utrecht: Vereniging van Integrale Kankercentra, 2004. www.oncoline.nl
- 3.↲↲↲↲↲↲Mannix KA. Palliation of nausea and vomiting. In: Doyle D, Hanks GWC, Cherry NI, Calman KC, editors. Oxford Textbook of Palliative Medicine, 3rd ed. New York: Oxford University Press, 2004.
- 4.↲Twycross R, Back I. Nausea and vomiting in advanced cancer. Eur J Palliat Care 1998;5:39-45.
- 5.↲Bower M, Cox S. Endocrine and metabolic complications of advanced cancer. In: Doyle D, Hanks GWC, Cherry NI, Calman KC, editors. Oxford Textbook of Palliative Medicine. 3rd ed. New York: Oxford University Press, 2004.
- 6.↲↲Richtlijn Hypercalciëmie. Oncologieboek deel II: Richtlijnen palliatieve zorg. Utrecht: IKMN, 2002:181-9.
- 7.↲↲Van Bekkum JW, Croughs P, Groenen MJM, Ouwendijk RJTh, Bac DJ. Percutane endoscopische gastrostomie bij patiënten met obstructie-ileus tengevolge van een maligniteit. Ned Tijdschr Pall Zorg 2001;2:49-52.
- 8.↲Ripamonti C and other members of the Working Group of the European Association for Palliative Care. Clinical-practice recommendations for the management of bowel obstruction in patients with end-stage cancer. Support Care Cancer 2001;9:223-33.
- 9.↲↲Marchioro G, Azzarello G, Viviani F, Barbato F, Pavanetto M, Rosetti F, et al. Hypnosis in the treatment of anticipatory nausea and vomiting in patients receiving cancer chemotherapy. Oncology 2000;59:100-4.
- 10.↲Troesch LM, Rodehaver CB, Delaney EA, Yanes B. The influence of guided imagery on chemotherapy-related nausea and vomiting. Oncol Nurs Forum 1993;20:1179-85.
- 11.↲↲Woodruff R. Palliative Medicine. Evidence-based symptomatic and supportive care for patients with advanced cancer 4th ed. Melbourne: Oxford University Press, 2004.
- 12.↲Twycross R. The use of prokinetic drugs in palliative care. Eur J Palliat Care 1995;2:143-5.
- 13.↲De Wit R, Van Alphen MMA. Nieuwe ontwikkelingen in de behandeling van misselijkheid en braken door chemotherapie. Ned Tijdschr Geneeskd 2003;147:690-4.
- 14.↲Feuer DJ, Broadley KJ with members of The Systematic Review Steering Committee. Systematic review and meta-analysis of corticosteroids for the resolution of malignant bowel obstruction in advanced gynaecological and gastrointestinal cancers. Ann.Oncol 1999;10:1035-41.
- 15.↲Skinner J, Skinner A. Levomepromazine for nausea and vomiting in advanced cancer. Hosp Med 1999;60:568-70.
Reacties
Er zijn nog geen reacties.