Kernpunten
- Deze LTA geeft richtlijnen voor het beleid bij patiënten bij wie bij urine- of bloedonderzoek een (micro-)albuminurie of verminderde nierfunctie is vastgesteld; op basis van deze LTA kunnen huisartsen, nefrologen en internisten in regionaal verband werkafspraken maken.
- Nierfunctiestoornissen en micro-albuminurie gaan gepaard met een verhoogd risico op hart- en vaatziekten en eindstadium nierfalen. Tijdige behandeling kan dit risico verminderen.
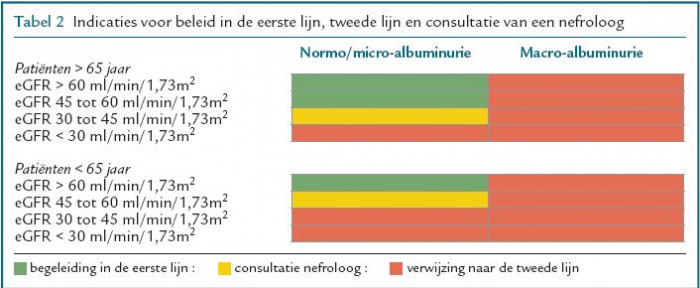
- Bij patiënten > 65 jaar en een eGFR van 45 tot 60 ml/min/1,73m2 wordt er vanuit gegaan dat er sprake is van een fysiologisch verminderde nierfunctie. Zij kunnen evenals patiënten met micro-albuminurie zonder verminderde eGFR gewoonlijk in de eerste lijn vervolgd worden.
- Bij patiënten < 65 jaar en een eGFR 45 tot 60 ml/min/1,73m2 en patiënten > 65 jaar en een eGFR 30 tot 45 ml/min/1,73m2 is consultatie van een nefroloog wenselijk.
-
Verwijzing naar de tweede lijn is aangewezen bij:
-
- patiënten met macro-albuminurie (proteïnurie) ongeacht de hoogte van de eGFR;
- patiënten < 65 jaar en een eGFR < 45 ml/min/1,73m2;
- patiënten > 65 jaar en een eGFR < 30 ml/min/1,73m2;
- vermoeden van een onderliggende nierziekte.
-
| Als in de LTA wordt gesproken van 'nefroloog’ wordt bedoeld ‘internist-nefroloog’ of ‘internist met nefrologische belangstelling’. Afhankelijk van het ziekenhuis wordt de zorg voor patiënten met chronische nierschade door een van beiden specialisten gegeven. |
| Afweging door de huisarts en nefroloog Het persoonlijk inzicht van de huisarts en nefroloog is uiteraard bij alle richtlijnen een belangrijk aspect. Afweging van relevante factoren in de concrete situatie zal beredeneerd afwijken van het in deze LTA opgenomen beleid kunnen rechtvaardigen. |
Inleiding
De Landelijke Transmurale Afspraak (LTA) Chronische nierschade is opgesteld door een werkgroep van het Nederlands Huisartsen Genootschap (NHG), de Nederlandsche Internisten Vereeniging (NIV) en de Nederlandse Federatie voor Nefrologie (nfN). In het verleden waren nierfunctiestoornissen vooral het gevolg van klassieke nierziekten, zoals glomerulonefritis, vasculitis en interstitiële nefritis en van diabetes mellitus type 1. Momenteel is het aantal mensen dat het eindstadium nierfalen bereikt als gevolg van die aandoeningen in absolute zin aan het afnemen, terwijl het aantal mensen dat het eindstadium nierfalen bereikt als gevolg van diabetes mellitus type 2, hypertensie of atherosclerotisch vaatlijden fors is toegenomen. Daarnaast is de laatste jaren steeds duidelijker geworden dat een gestoorde nierfunctie een belangrijke risicofactor is voor het ontstaan van hart- en vaatziekten. Het is daarom belangrijk dat bij patiënten met chronische nierschade al vanaf een vroege fase behandeling en controle plaatsvinden om verdere achteruitgang van de nierfunctie te vertragen.Noot 1 In de NHG-Standaarden Diabetes mellitus type 2 en Cardiovasculair risicomanagement worden richtlijnen gegeven voor bepaling van nierfunctie en de albumineconcentratie in de urine.Noot 2 Deze LTA geeft een verdere uitwerking van het beleid, indien er bij deze patiënten een (micro-)albuminurie of verminderde nierfunctie wordt gevonden. Daarnaast geeft de LTA richtlijnen voor het beleid bij personen bij wie bij oriënterend urine- of bloedonderzoek (bijvoorbeeld vanwege onverklaarde klachten) een (micro-)albuminurie of verminderde nierfunctie gevonden wordt. De LTA sluit aan bij de NIV/nfN-Richtlijn Chronische nierschade en andere richtlijnen op dit gebied, gebruikt waar nodig aanvullende literatuur en is deels gebaseerd op consensus.Noot 3 De LTA geeft ook aan welke patiënten goed door de huisarts begeleid kunnen worden, bij welke patiënten consultatie van een nefroloog wenselijk is, en bij welke patiënten verwijzing naar de tweede lijn aangewezen is. Verder geeft de LTA aan op welke punten er regionaal samenwerkingsafspraken gemaakt kunnen worden.
Achtergronden
Begrippen
Een aandoening van de nieren kan zich op verschillende manieren uiten:
- specifieke afwijkingen in het urinesediment met aanwezigheid van (dysmorfe) erytrocyten en/of celcilinders;Noot 4
- verlies van eiwit met de urine. Hierbij wordt onderscheid gemaakt tussen micro-albuminurie en macro-albuminurie (proteïnurie);
- afname van de glomerulaire filtratiesnelheid (GFR: glomerular filtration rate). Dit gaat gepaard met afname van de (creatinine)klaring en een stijging van het serumcreatininegehalte.
Begrippen
Albuminurie: Van micro-albuminurie wordt gesproken bij:
- een verlies in de urine van 2,5 tot 25 mg albumine/mmol kreatinine bij mannen en 3,5 tot 35 mg albumine/mmol kreatinine bij vrouwen in een willekeurige urineportie, of
- 30 tot 300 mg albumine/dag in een 24-uurs urineverzameling, dan wel
- 20 tot 200 mg/l in een willekeurige portie urine.
- een albumineverlies van meer dan 25 mg albumine/mmol kreatinine bij mannen en meer dan 35 mg albumine/mmol kreatinine bij vrouwen in een willekeurige urineportie, of
- 300 mg albumine/dag in een 24-uurs urineverzameling, dan wel
- 200 mg/l in een willekeurige portie urine.
eGFR: door middel van gebruik van de MDRD-formule (een formule ontwikkeld in de Modification of Diet in Renal Disease trial) geschatte nierfunctie (estimated GFR). Verminderde nierfunctie: een eGFR < 60 ml/min/1,73m2.Noot 6 Nierfalen: een eGFR < 15 ml/min/1,73m2. Chronische nierschade: persisterende (micro-)albuminurie ≥ 3 maanden, persisterende en specifieke sedimentsafwijkingen4 en/of een verminderde nierfunctie (zie tabel 1 voor de stadia). Nierziekte: een specifieke nefrologische ziekte. Metabole complicaties: stoornissen in de stofwisseling (o.a. die van calcium en fosfaat en de erythrocytenaanmaak) veroorzaakt door chronische nierschade en te bepalen met laboratoriumonderzoek.
Stadia van chronische nierschade
Volgens de internationaal geaccepteerde K/DOQI-richtlijnen (vastgesteld door het Amerikaanse kwaliteitsinitiatief Kidney/Disease Outcome Quality Initiative) worden chronische nieraandoeningen onderverdeeld in vijf stadia (zie tabel 1). De indeling is gebaseerd op de aanwezigheid van afwijkingen in de urine en de met de MDRD-formule geschatte GFR, waarbij bij alle stadia gesproken wordt van chronische nierschade. In deze LTA komt het beleid bij personen met nierschade stadium 1 en 2 met elkaar overeen.
| Stadium | eGFR |
|---|---|
| 1 | ? 90 ml/min/1,73mén persisterende (micro)-albuminurie of persisterende en specifieke sedimentafwijkingen |
| 2 | 60 tot 90 ml/min/1,73m én persisterende (micro)-albuminurie of persisterende en specifieke sedimentafwijkingen |
| 3 | 30 tot 60 ml/min/1,73m |
| 4 | 15 tot 30 ml/min/1,73m |
| 5 |
Epidemiologie
Uitgaande van bovenstaande indeling in stadia is een schatting gemaakt van het vóórkomen van chronische nierschade in Nederland. De prevalentie van chronische nierschade stadium 1 en 2 is in Nederland 5,2%, 5,3 % voor stadium 3 en 0,04% en < 0,04% voor respectievelijk stadium 4 en 5.Noot 7 Het aantal patiënten met een nierfunctievervangende therapie (dialyse en transplantatie) bedraagt ruim 12.000. Het aantal nieuwe patiënten per jaar dat een dergelijke behandeling nodig heeft, is toegenomen van bijna 700 in 1985 tot ruim 1.500 in 2005. Nierfalen door atherosclerose en diabetes mellitus zijn de meest frequent voorkomende oorzaken voor nierfunctievervangende therapie. Het aantal patiënten met atherosclerose is de afgelopen twintig jaar relatief het meest toegenomen. Aandoeningen zoals cystenieren, multisysteemziekten en pyelonefritis zijn relatief weinig voorkomende oorzaken voor nierfunctievervangende therapie.
Pathofysiologie
Een verminderd vermogen van het lichaam om afvalstoffen via de nieren te klaren kan veroorzaakt worden door een nierziekte (primair of secundair aan een systemische aandoening), maar ook gezien worden als een onderdeel van het normale verouderingsproces. Op veertigjarige leeftijd is de eGFR gemiddeld 80 ml/min/1,73m.2.5 Vanaf deze leeftijd neemt de nierfunctie geleidelijk af met ongeveer 0,4 ml/min per jaar. Dit betekent dat een eGFR < 90 ml/min/1,73m2 bij een jong persoon voor de leeftijd abnormaal kan zijn, en een eGFR < 60 ml/min/1,73m2 bij een oudere voor de leeftijd normaal. Dat neemt niet weg dat ook een fysiologisch verminderde nierfunctie consequenties heeft bijvoorbeeld voor wat betreft de dosering van via de nieren geklaarde medicatie.
Bij een eGFR < 60 ml/min/1,73m2 kunnen metabole veranderingen optreden. Ten eerste kunnen de calcium- en fosfaathuishouding verstoord raken. In de nieren wordt vitamine D omgezet in zijn actieve vorm (1,25-dihydroxy cholecalciferol). Onder invloed van actief vitamine D wordt in de darm calcium opgenomen. Als bij verminderde nierfunctie − door afname van actief vitamine D − het serum calciumgehalte daalt, is dit een stimulans voor de bijschildklieren om het parathormoon (PTH) uit te scheiden. Op zijn beurt stimuleert PTH de osteoclasten in het bot, waardoor calcium en fosfaat uit het bot worden gemobiliseerd. Dit laatste veroorzaakt renale osteodystrofie (stoornissen in de bot-turnover) en draagt bij aan het verhoogde cardiovasculaire risico (waarschijnlijk door toename van calcificaties in de coronairarteriën). Daarnaast kunnen er vanaf een eGFR < 30 ml/min/1,73m2 een normocytaire anemie (door een verminderde erytropoïetineproductie in de nieren), metabole acidose (door een verminderde capaciteit van de nier om zuur uit te scheiden), jeuk en jicht (bij een verhoogd urinezuurgehalte) ontstaan. Bij een eGFR < 15 ml/min/1,73m2 kunnen bij een verhoogd ureumgehalte gastro-intestinale klachten (misselijkheid en verminderde eetlust) optreden en kunnen tekenen van ondervoeding aanwezig zijn. Bij een eGFR < 10 ml/min/1,73m2 kunnen ten slotte verschijnselen van overvulling, hyperkaliëmie, een verhoogde bloedingsneiging, een verhoogde vatbaarheid voor infecties, pericarditis, polyneuropathie, slaapstoornissen en mentale veranderingen voorkomen.
Albuminurie
Voor het vaststellen van albuminurie zijn albumineteststroken, zoals gebruikt in de huisartsenpraktijk, onvoldoende nauwkeurig.Noot 8 Vaststelling van (micro-)albuminurie dient plaats te vinden in het laboratorium door bepaling van de albumineconcentratie of de albumine/creatinine-ratio.Noot 9 De albumine-uitscheiding in de urine varieert gedurende de dag en van dag tot dag. Daarom moet een eerste te hoge uitslag van de albumineconcentratie of van de albumine/creatinine-ratio worden bevestigd door een tweede bepaling. Bij een tweede te hoge uitslag van de urine albumineconcentratie of van de albumine/creatinine-ratio bij een laboratoriumbepaling die wijst op micro-albuminurie (albumineconcentratie 20 tot 200 mg/l of 2,5 tot 25 mg albumine/mmol creatinine bij mannen; 3,5 tot 35 mg albumine/mmol creatinine bij vrouwen) moet dit vervolgens worden bevestigd door een derde bepaling na drie maanden. Indien ook dan sprake is van micro-albuminurie, spreekt men van persisterende micro-albuminurie.
Nierfunctie
De nierfunctie wordt in de huisartsenpraktijk vastgesteld door een schatting aan de hand van het serumcreatininegehalte.Noot 10 De meest gebruikte formules voor schatting van de nierfunctie zijn de MDRD-formule en de Cockcroft-Gault-formule.Noot 11 ,Noot 12 Omdat beide formules een schatting van de nierfunctie geven, hebben zij hun beperkingen en onnauwkeurigheden.Noot 13 Het gebruik van de MDRD-formule heeft de voorkeur. Deze wordt in toenemende mate door laboratoria gebruikt voor schatting van de nierfunctie. Bij een toegenomen spiermassa, zoals bij gespierde sporters en bodybuilders geeft de MDRD-formule een onderschatting van de GFR. Verder kan de nierfunctie onderschat worden door een te hoog gemeten serumcreatininegehalte bij gebruik van bepaalde medicamenten (zoals cimetidine, trimetroprim en co-trimoxazol) en zware spierarbeid of bovengemiddelde vleesconsumptie voorafgaand aan de creatininebepaling. Bij personen met een laag lichaamsgewicht (40 tot 60 kg) of spieratrofie (bijvoorbeeld door bedlegerigheid of parese) geeft de MDRD-formule een overschatting van de GFR. De MDRD-formule is bij klaringen boven 60 ml/min/1,73m² minder betrouwbaar (een dergelijke klaring wordt daarom vermeld als > 60 ml/min/1,73m²). Ten slotte is het belangrijk op te merken dat bij personen ouder dan 65 jaar een eGFR < 60 ml/min/ 1,73m2 normaal kan zijn voor de leeftijd, zonder onderliggende nierziekte.
Diagnostiek
Diagnostiek door de huisarts
Bij patiënten met diabetes mellitus type 2 en bij patiënten met medicamenteus behandelde hypertensie, bij wie bij het vaststellen van de diagnose of bij jaarlijkse controles (micro-)albuminurie of een verlaagde eGFR gevonden wordt2, gaat de huisarts het volgende na:
- Bij (micro-)albuminurie (vastgesteld met een laboratoriumbepaling): berust de positieve uitslag op een niet primair nefrogene oorzaak (zoals ontregelde diabetes, manifest hartfalen, urineweginfecties of een koortsende ziekte)?Noot 14
- Is de patiënt bekend met een nierziekte, recidiverende pyelonefritis, anti-refluxoperaties, nefrectomie of een auto-immuunziekte?Noot 15
- Zijn er nierziekten in de familie bekend (ziekte van Alport, cystenieren)?Noot 16
- Gebruikt de patiënt medicatie die mogelijk schadelijk is voor de nierfunctie of de nierfunctie kan verminderen (zie tabel 3)?
- Is de bloeddruk verhoogd (bij patiënten met diabetes mellitus type 2)?
De huisarts doet vervolgens aanvullend laboratoriumonderzoek:
- Bij voor het eerst vastgestelde (micro-)albuminurie: herhaling binnen enkele dagen of weken en nogmaals na drie maanden van de albumineconcentratie of albumine/creatinine-ratio in de urine (om vast te stellen of er sprake is van persisterende micro-albuminurie).
- Bij persisterende (micro-)albuminurie of een verlaagde eGFR: beoordeling van het urinesediment op (dysmorfe) erytrocyten en/of celcilinders4 en bepaling van het serumcreatinine en de eGFR (indien nog niet gedaan). De huisarts verwijst de patiënt bij aanwezigheid van sedimentsafwijkingen naar de nefroloog.
Patiënten met een bij oriënterend urine- of bloedonderzoek gevonden (micro-)albuminurie en/of verlaagde eGFR:
- Voer bij deze patiënten bovenstaande diagnostiek uit. Bepaal bij persisterende micro-albuminurie of een verlaagde eGFR tevens het cardiovasculair risicoprofiel. Meet hiervoor zo nodig de bloeddruk en bepaal de nuchtere glucosewaarde en het lipidenspectrum, indien niet bekend.
Bij aanwijzingen voor een post-renale obstructie en cystenieren (bijvoorbeeld bij een positieve familieanamnese) kan de huisarts zelf echografie aanvragen.Noot 17
Diagnostiek door de nefroloog
In de tweede lijn zijn verschillende vormen van aanvullend onderzoek beschikbaar voor het aantonen van specifieke nierziekten:
- creatinineklaring met gedurende 24 uur verzamelde urine;
- beoordeling van het urinesediment;
- echografie ter vaststelling van de contouren en de grootte van de nieren (voor bijvoorbeeld het vaststellen van kleinere of schrompelnieren (vaak ten gevolge van vasculaire nefrosclerose6), cysten, tumoren, nierstenen en hydronefrose);
- urografie (voor aanvullende informatie over het urinewegafvoersysteem);
- angiografie van de niervaten (voor het aantonen van nierarteriestenose door vasculaire artherosclerose6 of fibromusculaire dysplasie);
- nierbiopsie (voor het aantonen van vasculitiden, primaire nierziekten en systeemziekten).Noot 18
Beleid
Een groot deel van de patiënten met micro-albuminurie of een verminderde nierfunctie kan de huisarts zelf begeleiden. Hieronder wordt een voorzet gegeven welke patiëntengroepen de huisarts zelf kan begeleiden, wanneer consultatie van een nefroloog is aangewezen en welke patiënten naar de tweede lijn moeten worden verwezen. Hierbij wordt onderscheid gemaakt tussen patiënten jonger en ouder dan 65 jaar.Noot 19 In regionaal overleg zullen deze afspraken verder uitgewerkt moeten worden (zie paragraaf ‘Aandachtspunten voor bespreking in de regio’).
Begeleiding van patiënten in de eerste lijn
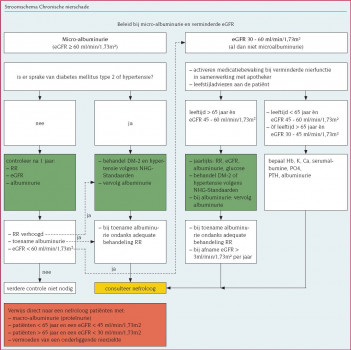
Patiënten > 65 jaar en een eGFR 45 tot 60 ml/min/1,73m Bij deze patiënten kan er vanuit worden gegaan dat er sprake is van een fysiologisch verminderde nierfunctie.18 De huisarts geeft algemene adviezen en maatregelen:
- Adviseer de patiënt te stoppen met roken en eventueel overgewicht te verminderen.Noot 20 ,Noot 21
- Adviseer de patiënt bij het bestaan van hypertensie de hoeveelheid zout in het dieet te beperken tot 5 gram/dag (door geen zout toe te voegen bij de voedselbereiding en het gebruik van industrieel bereide voedingsmiddelen te vermijden;Noot 22
-
Ten aanzien van het voorschrijven van medicatie:Noot 23
-
- bij gebruik van medicatie die de nierfunctie negatief kan beïnvloeden; heroverweeg deze en overleg eventueel met de voorschrijvende specialist, nefroloog en/of (ziekenhuis)apotheker;
-
- voorkom het gebruik van nefrotoxische medicatie;
- pas zo nodig de dosering aan van bekende en nieuwe medicatie.
-
- Voorkom dehydratie (met name ter voorkoming van acute nierschade bij intercurrente infecties; vooral bij koorts en/of braken in combinatie met het gebruik van diuretica en RAS-remmers).
- Wees terughoudend met het gebruik van contrastmiddelen bij röntgenonderzoek.
Daarnaast wordt geadviseerd de patiënt te vervolgen:
- Jaarlijks: eGFR, glucose, bloeddruk en albumineconcentratie of albumine/creatinine-ratio in de urine.
- Bij een verhoogde bloeddruk of diabetes mellitus type 2: behandel volgens bestaande richtlijnen.
Patiënten met persisterende micro-albuminurie (eGFR > 60ml/min/1,73m) Geadviseerd wordt de patiënt te vervolgen:
- Bij een bij oriënterend onderzoek gevonden persisterende micro-albuminurie: controleer na een jaar de bloeddruk, de albumineconcentratie of albumine/creatinine-ratio in de urine en de eGFR. Indien er geen toename van de micro-albuminurie is, en de eGFR en bloeddruk normaal zijn, is verdere controle niet meer nodig.Noot 25
- Bij een verhoogde bloeddruk of diabetes mellitus type 2: behandel volgens bestaande richtlijnen;Noot 26 Overweeg bij een toename van de albuminurie − ondanks adequate behandeling van de bloeddruk − consultatie van een nefroloog. Bespreek of aanpassing van de medicatie aangewezen is.
Consultatie van een nefroloog
Patiënten < 65 jaar en eGFR 45 tot 60 ml/min/1,73m Patiënten > 65 jaar en eGFR 30 tot 45 ml/min/1,73m Bij deze patiëntengroepen consulteert de huisarts de nefroloog aan de hand van de volgende gegevens:
- anamnestische gegevens;
- eGFR, mate van albuminurie, uitslag van sedimentsonderzoek op specifieke afwijkingen (indien verricht);
- uitslag van aanvullend laboratoriumonderzoek ter opsporing van metabole complicaties (Hb, kalium, calcium, fosfaat, serumalbumine, PTH);Noot 27
- indien verricht: uitslag van echografie.
- Indien er afwijkingen zijn bij het aanvullend laboratoriumonderzoek kan vaak in overleg het verdere beleid worden afgesproken, zonder dat de patiënt hiervoor naar de tweede lijn verwezen hoeft te worden (bijvoorbeeld bij stoornissen in de calcium- en fosfaathuishouding, hypo- en hyperkaliëmie, bij anemie en bij een metabole acidose; zie hiervoor ook het kader). Overleg met de nefroloog welke medicatie moet worden voorgeschreven, wanneer er opnieuw laboratoriumonderzoek gedaan moet worden en wanneer er opnieuw overlegd moet worden.
- Indien de nierfunctie snel achteruit gaat, kan overlegd worden of er nog aanvullende maatregelen genomen moeten worden om verdere achteruitgang van de nierfunctie te voorkomen of te vertragen, en wat het moment is voor verwijzing naar de tweede lijn.
- Bij de behandeling van de bloeddruk overlegt de huisarts met de nefroloog over haalbare streefwaarden voor de bloeddruk en eventueel het toevoegen van een angiotensine-II-antagonist aan de ACE-remmer.
- Indien er sprake is van comorbiditeit: medebeoordeling door de nefroloog van comedicatie in relatie tot de nierfunctie (bijvoorbeeld de dosering van de ACE-remmer bij een patiënt die tevens hartfalen heeft).
- Indien er intercurrente infecties zijn, kan de nefroloog advies geven ten aanzien van de medicatie (bijvoorbeeld tijdelijk stoppen van ACE-remmers of diuretica).
- Indien er onduidelijkheid is over de oorzaak van de nierschade (met name bij patiënten < 65 jaar bij wie er geen sprake is van diabetes mellitus type 2 of hypertensie) kan in gezamenlijk overleg worden bekeken of en zo ja welk aanvullend diagnostisch onderzoek aangewezen is.
Geef algemene adviezen en maatregelen over het stoppen met roken, het verminderen van overgewicht, het beperken van zoutgebruik en de medicatie (zie paragraaf ‘Begeleiding van patiënten in de eerste lijn’). Overleg verder over:
- Behandeling van de bloeddruk: behandel deze − indien verhoogd − volgens de bestaande richtlijnen.Noot 28
- Behandeling met vitamine D: geadviseerd wordt vitamine D voor te schrijven indien de PTH hoger is dan 7,7 mmol/l. Start in dit geval met colecalciferoldrank FNA 1 ml à 50.000 IE: de eerste drie maanden éénmaal per week en daarna éénmaal per maand 1 ml. Indien na drie maanden de PTH > 7,7 mmol/l blijft, voeg dan actief vitamine D toe: alfacalcidol of calcitriol 0,25 μg drie maal per week.Noot 29 Controleer de serumcalcium- en fosfaatspiegel na vier weken en verhoog de dosering zo nodig (de calcium- en fosfaatspiegel dienen binnen de normale grenzen te blijven: calcium 2,1 tot 2,4 mmol/l en fosfaat ≤ 1,49 mmol/l; maximale dosering 0,50 μg/dag);
- Controles: bepaal initieel twee of drie keer per jaar de eGFR, de albumineconcentratie of albumine/creatinine-ratio in de urine, vraag aanvullend laboratoriumonderzoek ter opsporing van metabole complicaties aan (Hb, kalium, calcium, fosfaat, serumalbumine en jaarlijks PTH), en meet de bloeddruk. Spreek daarna controles af op geleide van het beloop van de nierfunctie.
- Maatregelen ter preventie van metabole en cardiovasculaire complicaties: overleg met de nefroloog aan de hand van de hoogte van het risico op nierfalen en het additionele cardiovasculaire risico ten gevolge van de chronische nierschade, of extra maatregelen ter preventie van metabole en cardiovasculaire complicaties aangewezen zijn (zie ook kader ‘Behandeling van patiënten met een eGFR < 60 ml/min/1,73m2 in de tweede lijn’). Voor patiënten met diabetes mellitus type 2 of een bekende hartvaatziekte geldt dat zij, conform de geldende richtlijnen, vaak al behandeld worden.
Verwijzing naar de tweede lijn
De volgende categorieën patiënten worden voor verdere diagnostiek en behandeling verwezen naar de tweede lijn:
- patiënten met macro-albuminurie (proteïnurie);Noot 30
- patiënten > 65 jaar met een eGFR < 30 ml/min/1,73m2;
- patiënten < 65 jaar met een eGFR < 45 ml/min/1,73m2;
-
patiënten met vermoeden van een onderliggende nierziekte. Dit is het geval bij:
-
- een bekende auto-immuunziekte, recidiverende pyelonefritis, anti-refluxoperaties of nefrectomie;
- een nierziekte in de familie;
- persisterende en specifieke afwijkingen in het urinesediment (dysmorfe erytrocyten en/of celcilinders).4
-
In het kader wordt aangegeven welke behandeling in de tweede lijn te verwachten is.
Behandeling van patiënten met een eGFR < 60ml/min/1,73m2 in de tweede lijn
(behandeldoelen NIV/nfN-Richtlijn Chronische nierschade)
Voorkomen van verdere nierfunctieverslechtering 1 Preventie van progressie van nierschade
- stoppen met roken;19
- verminderen overgewicht;20
- behandeling hoge bloeddruk: streefwaarde RR ≤ 130/80 mmHg; zoutbeperking (5 gram/dag);Noot 39
- reductie proteïnurie tot ten minste <1 gram>[[vn:3138]]
- eiwitbeperkt dieet: 0,8 gram eiwit/kg ideaal lichaamsgewicht.Noot 41
- voorkomen van dehydratie/ondervulling;
- voorkomen van gebruik nefrotoxische medicatie (bijvoorbeeld NSAID’s);
- voorzichtig gebruik röntgencontrastmiddelen.
- secundaire hyperparathyreoidie;
- extra-ossale calcificaties;
- renale osteodystrofie.
Aandachtspunten voor bespreking in de regio
Wanneer en op welke wijze wordt informatie uitgewisseld?
Om een goede afstemming tussen huisarts en nefroloog te bewerkstelligen is het belangrijk dat de huisarts bij verwijzing zorgt draagt voor adequate en tijdige informatie , en de nefroloog voor een adequate en tijdige terugrapportage. Ook bij consultatie is adequate en tijdige informatieoverdracht over en weer van belang. In overleg dient afgesproken te worden op welke wijze de informatieoverdracht plaatsvindt.
Welke beroepsgroep geeft wanneer welke zorg?
In deze LTA wordt een voorzet gegeven bij welke patiëntengroepen gezamenlijke zorg gegeven kan worden en welke zaken ten aanzien van de behandeling daarbij in ieder geval aan de orde dienen te komen. In regionaal overleg zal verder uitgewerkt moeten worden hoe en op welke wijze de nefroloog geconsulteerd kan worden. Over de volgende punten moeten regionaal afspraken gemaakt worden:
-
Welke patiënten kunnen primair in de eerste lijn behandeld worden?
-
- Hoe volgt de huisarts de patiënt (welke parameters en hoe vaak moet de huisarts de patiënt controleren)?
- Bij welke bevindingen moet de huisarts de nefroloog consulteren?
-
-
Bij welke patiënten en op welke wijze vindt consultatie door de huisarts van de nefroloog plaats?
-
- Welk aanvullend laboratoriumonderzoek moet worden gedaan? Wie vraagt dit aan/in welk laboratorium wordt dit gedaan? Hoe wordt zorg gedragen dat huisarts en nefroloog de uitslagen krijgen?
-
-
Bij consultatie van de nefroloog:
-
- Wie geeft algemene adviezen (adviezen dienen eensluidend te zijn)?
- Wie schrijft vitamine D voor?
- Wie doet de controles en hoe vaak moeten deze worden gedaan?
- Hoe vaak, op welke momenten en hoe moet worden overlegd?
-
Bepaling van het parathormoon
Soms kunnen huisartsenlaboratoria op prikpunten of bij huisbezoeken het PTH niet bepalen, omdat de monsters binnen dertig minuten verwerkt moeten worden.16 In dit geval moeten afspraken gemaakt worden hoe hiermee om te gaan.
Bepaling van de eGFR
De NIV/nfN-Richtlijn Chronische nierschade spreekt een voorkeur uit voor gebruik van de MDRD-formule voor schatting van de eGFR. Nog niet alle laboratoria gebruiken deze formule. Indien dit nog niet het geval is, is dit een punt voor regionaal overleg.
Aanvragen aanvullend onderzoek in de eerste lijn
Gewoonlijk wordt creatinineklaring met gedurende 24 uur verzamelde urine in de tweede lijn aangevraagd. De huisarts kan dit echter ook in eigen beheer aanvragen. Hetzelfde geldt voor echografie. Bij aanwijzingen voor een post-renale obstructie en cystenieren (bijvoorbeeld bij een positieve familieanamnese) kan de huisarts zelf echografie aanvragen. Bij andere aandoeningen van de nieren zal vaak voor de interpretatie van de uitslag consultatie van een nefroloog aangewezen zijn. Regionaal kan worden afgesproken welk aanvullend onderzoek door de huisarts aangevraagd wordt en hoe gehandeld wordt bij een afwijkende uitslag.
Totstandkoming
In april 2007 is een werkgroep van huisartsen, nefrologen en internisten benoemd door het Nederlands Huisartsen Genootschap (NHG), de Nederlandse Federatie voor Nefrologie (nfN) en de Nederlandsche Internisten Vereeniging (NIV). Namens het NHG hadden in deze werkgroep zitting: dr. W.J.C. de Grauw, dr. W.H.J.M. Verstappen en dr. E.P. Walma, allen huisarts. Namens de NIV en nfN hadden zitting: dr. H.A.H. Kaasjager, dr. L.J. Vleming, prof.dr. H.J.G. Bilo en dr. C.A.J.M. Gaillard, allen internist-nefroloog. In januari 2009 is een conceptversie ter becommentariëring voorgelegd aan een steekproef van vijftig huisartsen (NHG-leden). Er werd commentaar ontvangen van veertien huisartsen. Tevens werd commentaar ontvangen van een aantal referenten, te weten dr. W.J.W. Bos, K. De Blok, dr. M.W.P. Bleeker, dr. R.T. Gansevoort, J.J. van de Kerkhof, dr. H.G. Peltenburg, prof.dr. Y.M. Smulders, dr. Y.W.J. Sijpkens, dr. G.M.M. Vervoort, prof.dr. P.M. ter Wee en prof.dr. J.F.M. Wetzels, allen internist-nefroloog; O. Schwantje, J. van der Laan en dr. R. Starmans, huisartsen; H. Koch, arts; J. Souverein, klinisch chemicus; dr. B. Wensveen, apotheker namens het Wetenschappelijk Instituut Nederlandse Apothekers; A.C. van Loenen, ziekenhuisapotheker/klinisch farmacoloog namens het College voor Zorgverzekeringen; en R. Beekman namens de Nierpatiënten Vereniging Nederland. Naamsvermelding als referent betekent niet dat iedere referent de LTA inhoudelijk op elk detail onderschrijft. In het najaar van 2009 is de concepttekst door het NHG, de nfN en de NIV geautoriseerd. De coördinatie was in handen van dr. E. Faber, bewegingswetenschapper; M. Labots, huisarts en J. van Balen, huisarts; allen werkzaam als wetenschappelijk medewerker bij het NHG. S. Flikweert† en dr. Tj. Wiersma, beiden huisarts en senior wetenschappelijk medewerker van het NHG, waren als projectleider betrokken bij het realiseren van deze LTA. De Nierstichting verleende subsidie voor de totstandkoming van de LTA Chronische nierschade.
| Medicament | eGFR | Effect | Advies of alternatief |
|---|---|---|---|
| Morfine | Cumulatie van actieve metaboliet morfine-6-glucuronide | Doseer zoals gebruikelijk op geleide van effect en bijwerkingen, lagere dosering kan nodig zijn. Omzetten naar fentanyl kan ook, dan is dosisaanpassing niet nodig: zie FTR Pijnbestrijding. | |
| NSAID’s | Acute nierschade | Geef zo mogelijk paracetamol en vermijd NSAID’s, indien toch noodzakelijk dan alleen kortdurend geven en ten minste voorafgaand aan en week na start nierfunctie controleren. | |
| Tramadol | Verhoogde kans op bijwerkingen i.v.m. verlenging halfwaardetijd | Verlaag doseerfrequentie bij een gewoon preparaat tot maximaal 2 tot 3 keer per dag, geef maximaal 200 mg per dag van tramadol met gereguleerde afgifte. | |
| Aciclovir | Verhoogde kans op bijwerkingen | Pas alleen de hoge dosering, die wordt gebruikt bij herpes zoster aan: 800 mg 3 keer per dag. | |
| Amoxicilline (/clavulaanzuur) | Verhoogde kans op bijwerkingen | Doseringsinterval verlengen tot 12 uur, dus geef 2 maal daags standaarddosis of kies indien mogelijk ander antibioticum. | |
| Claritromycine | Verhoogde kans op bijwerkingen | Halveer normale dosis en handhaaf normaal dosisinterval. | |
| Ciprofloxacine | Verhoogde kans op bijwerkingen | Bij eenmalige dosis is geen aanpassing nodig, geef bij meermalige toediening de halve dosis. | |
| Co-trimoxazol | Verhoogde kans op bijwerkingen | Dosis halveren of doseringsinterval verdubbelen of kies voor ander antibioticum. | |
| Famciclovir | Verhoogde kans op bijwerkingen | Geef bij 30 tot 50 ml/min de normale dosis 1 maal daags, halveer bij 10 tot 30 ml/min de normale dosis 1 maal daags. | |
| Fluconazol | Verhoogde kans op bijwerkingen | Bij eenmalige toediening is geen aanpassing nodig, geef bij meermalige toediening normale startdosis en halveer onderhoudsdosering. | |
| Nitrofurantoine/ Trimethoprim | Door cumulatie kans op toxische neuropathie | Nitrofurantoine is gecontra-indiceerd; alternatief trimethoprim (de eerste 3 dagen normale dosering en daarna halve dosering of dosering op geleide van de bloedspiegel). | |
| Norfloxacine | Verhoogde kans op bijwerkingen | Kies ander antibioticum, omdat risico bestaat dat de spiegel niet hoog genoeg wordt. | |
| Ofloxacine | Verhoogde kans op bijwerkingen | Bij eenmalige dosis is geen aanpassing nodig, geef bij meermalige toediening bij 30 tot 50 ml/min 50% en bij 10 tot 30 ml/min 25% van de normale dosering. | |
| Tetracycline | Verhoogde kans op bijwerkingen | Geef als onderhoudsdosering 250 mg 1 keer per dag. | |
| Valaciclovir | Verhoogde kans op bijwerkingen | Dosis verlagen, afhankelijk van klaring en de indicatie volgens schema fabrikant (zie bijsluiter). | |
| Metformine | Door cumulatie kans op lactaatacidose | Bij 30 – 50 ml/min: startdosering verlagen tot 2 maal daags 500 mg; bij < 30 ml/min: contra-indicatie. | |
| Sulfonylureum-derivaten | Door stapeling toename van kans op ernstige hypoglycemie | Geldt niet voor tolbutamide. Bij < 50 ml/min startdosering halveren of omzetten naar tolbutamide of insuline. | |
| Amiloride | Hyperkaliemie; bij 10 tot 30 ml/min is amiloride gecontra-indiceerd | Controleer regelmatig de kaliumspiegel. | |
| Atenolol | Verhoogde kans op bijwerkingen | Zet om naar metoprolol of halveer de normale dosering. | |
| Bisoprolol | De uitscheiding neemt in geringe mate af | Halveer de normale dosering en geef maximaal 10 mg/dag. | |
| Digoxine | Toxiciteit (misselijkheid, braken, visus verstoring, delier) en ritmestoornissen. | Bij 10 tot 50 ml/min halveer de oplaaddosering, Initiële onderhoudsdosering na opladen: 0,125 mg/dag. Pas de dosering daarna aan op geleide van het klinische beeld. | |
| Furosemide/ bumetanide | Bumetanide heeft een betere biologische beschikbaarheid dan furosemide | Start met normale dosering, verhoog zo nodig dosering op geleide van effect; max. 1000 mg furosemide en 10 mg bumetanide per dag. | |
| Nebivolol | Verhoogde kans op bijwerkingen | Dosering op geleide van de bijwerkingen. | |
| RAS-remmers | Verhoogde kans op bijwerkingen, afhankelijk van de stof | Dosisaanpassing kan nodig zijn afhankelijk van de stof. Tot 10 ml/min geen aanpassing nodig bij fosinopril en Angiotensine-II-Antagonisten (met uitzondering van olmesartan). | |
| Sotalol | Verhoogde kans op bijwerkingen | Dosis verlagen en doseerinterval verdubbelen, bij 10 tot 50 ml/min max 160 mg/dag, bij 10 tot 30 ml/min max 80 mg/dag. | |
| Spironolacton | Hyperkaliemie | Controleer 2 keer per jaar de kaliumspiegel. | |
| Thiazidediuretica | Bij < 30 ml/min is monotherapie met thiazide onvoldoende werkzaam, kan dan wel in combinatie met een lisdiureticum | Bij 30 tot 50 ml/min pas dosering aan start met 12,5 mg hydrochloorthiazide 1 maal daags, zonodig verhogen op geleide van effect; vaak is een hogere dosering dan normaal nodig. | |
| Triamtereen | Hyperkaliemie; bij 10 tot 30 ml/min is triamtereen gecontra-indiceerd | Geef 50% van de normale dosering, controleer regelmatig de kaliumspiegel. | |
| H-antagonisten | Verhoogde kans op psychische en psychomotore bijwerkingen | Vanwege het farmacodynamische effect heeft, indien mogelijk, verlagen van de doseringsfrequentie naar 1x per dag de voorkeur boven halveren van de dosis, geef de helft van normale dagdosering. | |
| Metoclopramide | Verhoogde kans op bijwerkingen | Geef zo mogelijk domperidon of halveer de normale dosering. | |
| (Levo)cetirizine/fexofenadine/terfenadine | Verhoogde kans op bijwerkingen | Halveer de normale dosering of wijzig in (des)loratadine. | |
| Allopurinol | Verhoogde kans op toxische bijwerkingen | Pas de onderhoudsdagdosering aan: bij 50 tot 80 ml/min 300 mg/dag; bij 30 tot 50 ml/min 200 mg/dag; bij 10 tot 30 ml/min 100 mg/dag. | |
| Benzbromaron | Verhoogde kans op uraatnefrolithiasis of uraatnefropathie en verminderde werking | Geef geen benzbromaron bij < 30 ml/min. | |
| Colchicine | Verhoogde kans op toxische bijwerkingen | Verlaag de dagdosering tot maximaal 0.5 mg per dag. | |
| Lithiumzouten | Verhoogde kans op toxische bijwerkingen (kleine therapeutische breedte) | Vervang lithium indien mogelijk door anti-epilepticum (lamotrigine, carbamazepine, valproinezuur) en/of een atypisch antipsychoticum. Halveer, als dat niet mogelijk is, de normale dosering. Pas volgens vigerende richtlijnen dosering aan op geleide van spiegelbepaling. | |
| Midazolam | Verhoogde kans op bijwerkingen, wees alert op cumulatie | Midazolam wordt net als anders gedoseerd op geleide van effect en bijwerkingen. Controleer zo nodig spiegels, ook van metabolieten, bij langdurig gebruik. | |
| Risperidon | Verhoogde kans op bijwerkingen | Halveer de normale aanvangsdosering en doseer op geleide van effect en bijwerkingen. |
PM-adviezen zijn gebaseerd op de doseringsadviezen bij een verminderde nierfunctie zoals vastgelegd in de NHG-Standaarden en G-standaard en gelden alleen voor patiënten met een eGFR > 10 ml/min.
Voetnoten
- Noot 1.↲
Cardiovasculair risico en risico op eindstadium nierfalen Bij patiënten met diabetes mellitus type 2 en een verminderde nierfunctie is het risico op eindstadium nierfalen en het cardiovasculair risico (als onafhankelijke risicofactor) verhoogd [Bo 2005; Go 2004]. Micro-albuminurie is bij patiënten met diabetes mellitus type 2 een additionele risicofactor voor cardiovasculaire morbiditeit en mortaliteit [Dinneen 1997; Bo 2005; Go 2004]. Micro-albuminurie voorspelt bij patiënten met diabetes mellitus type 2 het optreden van macro-albuminurie en daarmee het eindstadium nierfalen [Mogensen 2003]. Bij patiënten met diabetes mellitus type 2 en micro-albuminurie is in verschillende onderzoeken aangetoond dat verlaging van de bloeddruk met RAS-remmers de progressie van micro-albuminurie naar macro-albuminurie kan uitstellen en de regressie naar normo-albuminurie bevorderen [Romero 1993; Ravid 1996; Sano 1996; Ahmad 1997; Anonymus 2000; Parving 2001; Brenner 2001; Lewis 2001]. Het risico op eindstadium nierfalen en het cardiovasculair risico zijn verhoogd bij patiënten met hypertensie en een verminderde nierfunctie [Rahman 2006]. Longitudinale data hebben aangetoond dat bij patiënten met hypertensie een vermindering van de eGFR samen gaat met een verhoogd risico op cardiovasculaire morbiditeit en mortaliteit [Segura 2004]. Micro-albuminurie verhoogt het cardiovasculair risico ook bij een normale nierfunctie [Berl 2006]. Behandeling van de bloeddruk bij patiënten met een verminderde nierfunctie vermindert het risico op terminaal nierfalen en het cardiovasculair risico [Perneger 1993; Rosansky 1990; Shulman 1989; Walker 1992]. Niet bekend is of behandeling van patiënten met hypertensie en tevens micro-albuminurie het risico op terminaal nierfalen en HVZ vermindert (zie ook noot 25).
- Noot 2.↲
Bepaling albuminurie en nierfunctie in NHG-Standaarden Deze LTA volgt de adviezen over bepaling van de albuminurie en nierfunctie zoals vastgelegd in de NHG-Standaarden Diabetes mellitus type 2 en Cardiovasculair risicomanagement. De NHG-Standaard Diabetes mellitus type 2 adviseert jaarlijks de creatinineklaring en de albumine/creatine-ratio of de urinealbumineconcentratie te bepalen. De NHG-Standaard Cardiovasculair risicomanagement adviseert bij patiënten met hypertensie bij wie medicamenteuze behandeling wordt gestart (patiënten met een verhoogd tienjaarsrisico van sterfte door HVZ en patiënten met een systolische bloeddruk > 180 mmHg, het serumcreatininegehalte bij aanvang van de medicatie en daarna jaarlijks te controleren. Tevens wordt geadviseerd bij aanvang van de medicatie te overwegen de eiwitconcentratie in de urine te bepalen.
- Noot 3.↲
Onderliggende richtlijnen
- NHG-Standaard Diabetes mellitus type 2 [NHG 2006]
- NHG-Standaard Cardiovasculair Risicomanagement [NHG 2009]
- NIV/nfN-Richtlijn Chronische nierschade [NIV/nfN 2009]
- Richtlijn Diabetische nefropathie [NIV 2006]
- Noot 4.↲
Sedimentafwijkingen Onderzoek van het sediment wordt aanbevolen, omdat afwijkingen in het sediment een aanwijzing voor een primaire nierziekte kunnen zijn. De aanwezigheid van sterk misvormde (zogenaamde dysmorfe) erytrocyten en erytrocytencilinders wijst op een glomerulaire oorsprong van een hematurie. Deze diagnose wordt waarschijnlijker wanneer men tevens andere cilinders (vet- en/of hemoglobinecilinders) vindt. Vindt men monomorfe erytrocyten, dan wijst dit op een bloeding in de afvoerende urinewegen. Ziet men in het sediment < 40% dysmorfe erytrocyten en geen erytrocytencilinders, dan is de sensitiviteit voor een bloeding in de urinewegen 100% en de specificiteit 66,7% [van der Snoek 1994]. Beoordeling van het sediment op de aanwezigheid van dysmorfe erytrocyten en cilinders is niet eenvoudig en vereist de nodige ervaring. De werkgroep meent daarom dat het de voorkeur heeft het onderzoek van het sediment op specifieke afwijkingen in het laboratorium te laten plaatsvinden. Bij patiënten met diabetes mellitus type 2 en hypertensie hoeft het urinesediment alleen bepaald te worden indien er aanwijzingen zijn voor een nierziekte in de anamnese (met name indien er in de familie nierziekten bekend zijn). Praktisch gezien kan dan de beoordeling van het urinesediment gelijktijdig met de tweede bepaling van de albumineconcentratie of albumine/creatinine-ratio in de urine plaatsvinden. Zijn er geen afwijkingen van het urinesediment dan hoeft deze bepaling in de toekomst niet meer herhaald te worden (als er bij jaarlijkse controles opnieuw albuminurie wordt vastgesteld).
- Noot 5.
Definitie verminderde nierfunctie Gebruikelijk wordt van een verminderde nierfunctie gesproken indien de eGFR < 60ml/min/1,73m2 is. De nierfunctie neemt echter geleidelijk met de leeftijd af [Wetzels 2007]. Dit betekent bijvoorbeeld dat een eGFR van 68 bij iemand van 32 jaar als afwijkend beschouwd moet worden. De NHG-Standaard Cardiovasculair risicomanagement stelt dat bij patiënten met hypertensie jonger dan 60 jaar bij een eGFR van < 90 ml/min/1,73m2 een secundaire oorzaak voor de hypertensie moet worden overwogen.
- Noot 6.↲
Definitie verminderde nierfunctie Gebruikelijk wordt van een verminderde nierfunctie gesproken indien de eGFR < 60ml/min/1,73m2 is. De nierfunctie neemt echter geleidelijk met de leeftijd af [Wetzels 2007]. Dit betekent bijvoorbeeld dat een eGFR van 68 bij iemand van 32 jaar als afwijkend beschouwd moet worden. De NHG-Standaard Cardiovasculair risicomanagement stelt dat bij patiënten met hypertensie jonger dan 60 jaar bij een eGFR van < 90 ml/min/1,73m2 een secundaire oorzaak voor de hypertensie moet worden overwogen.
- Noot 7.↲
Voorkomen van chronische nierschade In het kader van de PREVEND-studie is een schatting gemaakt van het voorkomen van de verschillende stadia van chronische nierschade in Nederland [Levey 2003]. Cijfers over het aantal patiënten met een nierfunctievervangende therapie zijn ontleend aan de Nierstichting [Nierstichting 2008; Stichting Renine 2007].
[[tbl:2762]] * onder vasculaire atherosclerose wordt verstaan: atherosclerose van de nierarteriën dan wel intrarenaal (nefrosclerose) bij een gegeneraliseerde atherosclerose; vaak gevonden bij patiënten met hypertensie en andere HVZ.
- Noot 8.↲
Albumine teststroken De stroken, die doorgaans in de huisartsenpraktijk worden gebruikt (dipsticks) zijn onvoldoende nauwkeurig en worden daarom niet geadviseerd. Zij worden pas bij macro-albuminurie positief. Er bestaan ook teststroken die veel lagere concentraties albumine meten (vanaf 10 à 20 mg/l). Ook deze teststroken worden niet geadviseerd: zij zijn onpraktisch, omdat ze koel moeten worden bewaard, enkele uren voor gebruik uit de koelkast moeten worden gehaald en tijdsafhankelijk moeten worden afgelezen [de Grauw 1995].
- Noot 9.↲
Albumineconcentratie en albumine/creatinine-ratio Er bestaat een goede correlatie tussen de albumineconcentratie in één portie urine en de totale uitscheiding in de 24-uursurine (correlatiecoëfficiënt: 0,86 tot 0,90) [Bakker 2004]. Een albumineconcentratie in de urine van > 20 mg/l heeft een sensitiviteit van 82 tot 97% en een specificiteit van 74 tot 97% om een albumine-uitscheiding van > 30 mg in de 24-uursurine te voorspellen. Een berekening van de albumineconcentratie naar de creatinine-uitscheiding in de urine (de albumine/creatinine-ratio) resulteert in een iets nauwkeuriger voorspelling van patiënten met een verhoogde albumine-uitscheiding. Deze ratio corrigeert voor concentratie- en verdunningseffecten van de urine. Een albumine/creatinine-ratio > 3,5 mg albumine/mmol creatinine heeft een sensitiviteit van 88 tot 100% en een specificiteit van 95 tot 99%. In Nederlandse laboratoria zijn zowel bepaling van de albumineconcentratie als van de albumine/creatinine-ratio gangbaar.
- Noot 10.↲
Plasma- of serumcreatininespiegel De gouden standaard voor het meten van de glomerulaire filtratiesnelheid is het meten van de glomerulaire klaring van een exogene stof, zoals inuline of iothalamaat. Deze metingen zijn in de dagelijkse praktijk niet haalbaar, omdat zij invasief zijn, veel tijd kosten en daardoor kostbaar zijn. Tot voor kort werd in de praktijk meestal de plasma- of serumcreatininespiegel gebruikt. Creatinine wordt vrijwel volledig renaal geklaard. De ‘grootte’ van de creatininepool wordt vooral door de spiermassa bepaald. Deze is afhankelijk van de leeftijd en van het geslacht. Nadeel van gebruik van de plasma- of serumcreatininespiegel voor het vaststellen van een nierfunctiestoornis is dat de creatinineconcentratie pas stijgt wanneer de glomerulaire filtratiesnelheid met meer dan 50% is afgenomen [Shemesh 1985].
- Noot 11.↲
Cockcroft-Gault formule De Cockcroft-Gault-formule geeft een benadering van de creatinineklaring op basis van de plasma- of serumcreatinineconcentratie, de leeftijd en het lichaamsgewicht als indicator voor de spiermassa. De formule luidt als volgt:
creatinineklaring (ml/min) (bij mannen) = 1,23 x serumcreatinineconcentratie in µmol/l
Bij vrouwen wordt deze uitkomst vermenigvuldigd met 0,86. De originele studie, waarop de formule gebaseerd is, werd uitgevoerd bij mannen (n = 249) met een niet te hoog gemiddeld lichaamsgewicht [Cockcroft 1976]. Wel zijn mensen boven de zeventig jaar opgenomen in de originele studie. De correctiefactor bij vrouwen is gebaseerd op een onderbouwde schatting. De formule is later gevalideerd in talrijke studies [Kemperman 2002].
- Noot 12.↲
MDRD-formule De MDRD-formule is afgeleid uit de Modification of Diet in Renal Disease-studie [Levey 1999]. In dit onderzoek is van mensen met een gestoorde nierfunctie en een bekende nierziekte de iothalamaatklaring gebruikt als gouden standaard voor de GFR. Mensen met diabetes mellitus en insulinegebruik zijn in principe uit deze studie geëxcludeerd. De MDRD-formule is gebaseerd op 1628 personen met een gemiddelde leeftijd van vijftig jaar, een maximumleeftijd van zeventig jaar en een gemiddelde GFR van 40 ml/min/1,73m2. Er zijn verschillende methodieken voor de bepaling van het creatinine mogelijk. De formule is gebaseerd op de Jaffe bepalingsmethode voor creatinine.
eGFR (ml/min/1,73m) bij mannen = 186 x (serumcreatinineconcentratie in µmol/l x 0,0113) x (leeftijd in jaren) Voor vrouwen moet de uit deze formule volgende waarde vermenigvuldigd worden met 0,742 en voor personen van het negroïde ras met 1,212. In 2006 is een modificatie van de originele MDRD-formule gepubliceerd, waarbij de vermenigvuldigingsfactor aan het begin van de formule is gecorrigeerd op basis van een met enzymatische techniek uitgevoerde en met massaspectrometrie geijkte bepalingsmethodiek van het creatinine [Levey 2006; Levey 2007].
Creatinineklaring (ml/min/1,73m) bij mannen = 175 x (plasmacreatinineconcentratie in µmol/l x 0,0113) x (leeftijd in jaren)
Voor vrouwen moet de uit deze formule volgende waarde wederom vermenigvuldigd worden met 0,742 en voor personen van het negroïde ras met 1,212. De keuze voor een van beide MDRD-formules is afhankelijk van de bepalingsmethode die het laboratorium gebruikt voor het bepalen van de plasmacreatinine.
- Noot 13.↲
Beperkingen Cockcroft-Gault- en MDRD-formule Belangrijkste beperking van de Cockcroft-Gault-formule is dat het lichaamsgewicht gebruikt wordt als maat voor de spiermassa. In geval van overgewicht wordt de creatinineklaring nogal eens te hoog ingeschat. Bij de MDRD-formule wordt gecorrigeerd voor het lichaamsoppervlak, waardoor deze formule bij obese patiënten een betere schatting van de nierfunctie geeft dan de Cockcroft-Gault-formule. Hierbij dient wel te worden opgemerkt dat het lichaamsoppervlak bij de meeste Nederlanders met een normaal postuur 2 m2 in plaats van 1,73m2 is. De MDRD geeft daardoor een structurele onderschatting van de klaring. Belangrijkste beperking van de MDRD-formule is het feit dat deze formule bij klaringen boven de 60 ml/min/1,73m² minder betrouwbaar blijkt te zijn, omdat de calibratie met name gebeurd is bij mensen met een GFR < 60 ml/min/1,73m². Vooral bij jongeren kan het dus meerwaarde hebben de Cockroft-Gault-formule te gebruiken voor schatting van de nierfunctie. Voor de MDRD is verder de leeftijd een beperking; bij het afleiden van de formule is, in tegenstelling met het opbouwen van de Cockroft-Gault-formule, gebruikgemaakt van gegevens van uitsluitend mensen beneden de 71 jaar. Voor beide formules geldt dat zij niet gebruikt kunnen worden bij kinderen jonger dan achttien jaar. Ten slotte de kanttekening dat de nierfunctie (GFR) geschat met behulp van de Cockcroft-Gault-formule bij patiënten jonger dan 75 jaar, altijd hoger uitvalt dan de GFR geschat met de MDRD.
- Noot 14.↲
Niet-nefrogene oorzaken albuminurie De uitslag van een teststrook of een albuminebepaling in het laboratorium kan positief zijn door een tijdelijke niet primair nefrogene oorzaak. Dit is bijvoorbeeld het geval bij menstruatie, koorts, contaminatie (fluor, smegma), een urineweginfectie, ontregelde diabetes mellitus, manifest hartfalen, immuuncomplexziekten, zware lichamelijke of psychische inspanning, koude expositie en na epileptische insulten. Bij een verhoogde albumine-uitscheiding in de urine zullen deze oorzaken dan ook eerst moeten worden uitgesloten, voordat de bepaling herhaald wordt. Voor het uitsluiten van een urineweginfectie kan volstaan worden met een nitrietbepaling met een teststrook.
- Noot 15.↲
Auto-immuunziekten De belangrijkste auto-immuunziekten die tevens een nierziekte (glomerulonefritis) kunnen geven zijn: systemische lupus erythematodes, reumatische ziekten (mixed connective tissue disease, reumatoïde artritis, de ziekte van Sjögren en sclerodermie) en cryoglobulinemie.
- Noot 16.↲
Erfelijke nierziekten Polycysteuze nierziekten Polycysteuze nieren kunnen autosomaal-dominant en autosomaal-recessief overerven. Klinische symptomen zijn pijn in de rug en/of de flank, de aanwezigheid van een abdominale massa, macroscopische haematurie, urineweginfecties en hypertensie. Op de leeftijd van zeventig jaar is er in 50 tot 75% van de gevallen een eindstadium nierfalen ontstaan. Syndroom van Alport Meestal is er sprake van een X-gebonden overervend ziektebeeld berustend op een afwijking van de ?-keten van collageen IV. Hierdoor wordt de glomerulaire basale membraan aangetast. Klinische symptomen zijn microscopische haematurie, gehoorverlies en oogafwijkingen (lensafwijkingen en stippeling van de retina). De nierfunctie neemt af vanaf het tiende levensjaar. Ziekte van Fabry In zeldzame gevallen kan persisterende micro-albuminurie, zonder bijkomende hypertensie, veroorzaakt worden door de ziekte van Fabry. De ziekte van Fabry is een stapelingsziekte, waarbij er een deficiëntie is van het lysosomale enzym ?-galactosidase. De ziekte erft X-gebonden over. Klinische verschijnselen zijn pijn aan de extremiteiten, angiohematomen op de romp en een stippeling van de cornea. Op jongvolwassen leeftijd kunnen hematurie en milde proteïnurie ontstaan. Rond het vijftigste levensjaar is er meestal een eindstadium nierfalen ontstaan. De ziekte kan behandeld worden met het toedienen van humaan ?-galactosidase.
- Noot 17.↲
Echografie De huisarts kan bij aanwijzingen voor cystenieren (bijvoorbeeld bij een positieve familieanamnese) in eigen beheer echografie aanvragen. Bij personen van 40 jaar en ouder kunnen cystenieren worden uitgesloten indien er geen of een cyste wordt gevonden (negatief voorspellende waarde 100%). [Pei 2009] Bij personen van 30 tot 39 jaar kunnen cysten worden uitgesloten indien er geen cysten worden gevonden (percentage fout negatieve uitslagen 2%). Bij personen jonger dan 30 jaar kunnen cystenieren niet met zekerheid worden uitgesloten met echografie. Voor de testeigenschappen voor het aantonen van cystenieren zie tabel 5.
[[tbl:2764]]
De huisarts kan, in overeenstemming met de NHG-Standaarden Bemoeilijkte mictie bij oudere mannen en Urinesteenlijden, tevens echoscopie aanvragen om hydronefrose aan te tonen. Het klinisch beeld zal bij deze aandoeningen echter vaak al in de richting van deze aandoeningen wijzen. Bij andere aandoeningen van de nieren zal vaak overleg of verwijzing met een nefroloog aangewezen zijn voor de interpretatie van de uitslag.
- Noot 18.↲
Nierbiopsie Nierbiopsieën zijn niet zonder risico: in 3 tot 5% van de gevallen ontstaat macroscopische hematurie. In 0,2% van de gevallen is chirurgische interventie nodig, wat in het uiterste geval tot nefrectomie leidt.
- Noot 19.↲
Leeftijd en eGFR Bij personen ouder dan 65 jaar kan een eGFR < 60 ml/min/ 1,73m2 normaal zijn voor de leeftijd, zonder onderliggende nierziekte. De prevalentie van een eGFR < 60ml/min/1,73m2 onder personen > 65 jaar is dermate groot, dat bij behandeling van alle personen met een eGFR < 60/ml/min/1,73m2 normale fysiologie gemedicaliseerd wordt. Daarnaast tonen verschillende onderzoeken aan dat het cardiovasculair sterfterisico en het totale sterfterisico pas sterk stijgen bij een eGFR < 45 ml/min/1,73m2 [Nice 2008]. Deze LTA adviseert daarom bij een eGFR van 45 tot 60 ml/min/1,73m2 bij personen ouder dan 65 jaar ook andere aspecten mee te wegen bij de beslissing een nefroloog te consulteren. Met name een snelle achteruitgang van de nierfunctie en een toename van de micro-albuminurie. Dit laat onverlet dat een eGFR < 60 ml/min/1,73m3 wel consequenties heeft voor bijvoorbeeld de klaring van door de nier uitgescheiden medicatie. Algemene adviezen en maatregelen zijn daarom wel van toepassing bij deze groep patiënten.
In de NIV/nfN-Richtlijn Chronische nierschade wordt nog een verdere onderverdeling in leeftijdscategorieën (< 65 jaar, 65 tot 75 jaar en > 75 jaar) gemaakt. De LTA-werkgroep heeft vooralsnog besloten vanwege de eenvoud slechts één afkappunt voor de leeftijd te gebruiken. De indeling op basis van leeftijd en eGFR dient vanzelfsprekend niet als absoluut gezien te worden: iemand van 64 jaar met een eGFR van 47 ml/min/1,73m2 heeft niet een sterk afwijkende nierfunctie, terwijl dit een jaar later als fysiologisch beschouwd mag te worden. - Noot 20.↲
Stoppen met roken In een aantal recente cohortstudies is naar voren gekomen dat roken het risico op het ontwikkelen van chronische nierschade en proteïnurie vergroot [Ejerblad 2004; Shankar 2006; Tozawa 2002]. Bij patiënten met een verminderde nierfunctie met daarbij diabetes mellitus type 2 of hypertensie die roken, gaat de nierfunctie sneller achteruit dan bij niet-rokers [Bergstrom 1986; Eadington 1996; Rostand 1999; Avorn 2002]. Stoppen met roken leidt tot een minder snelle achteruitgang van de nierfunctie [Chuahirun 2004; Schiffl 2002].
- Noot 21.↲
Vermindering van overgewicht Epidemiologisch onderzoek van de laatste tijd heeft duidelijk gemaakt dat bij toenemende BMI vaker terminaal nierfalen voorkomt, vooral in geval van adipositas [Iseki 2004; Hsu 2006; Speckman 2006; Iseki 2006]. In een multipele regressieanalyse bleef overgewicht onafhankelijk geassocieerd met een vergrote kans op het ontwikkelen van terminaal nierfalen [Speckman 2006]. Tozawa et al. toonden aan dat overgewicht een onafhankelijke risicofactor was voor het ontwikkelen van proteïnurie [Tozawa 2002]. Studies, waarin is aangetoond dat reductie van overgewicht ook tot minder snelle achteruitgang van de nierfunctie leidt, ontbreken. Wel is aangetoond dat in een groep obese patiënten met diabetische en niet-diabetische nefropathie gewichtsreductie door dieet gepaard gaat met een afname van de proteïnurie van ruim 30% [Morales 2003]. In de groep waarbij het gewicht afnam, bleef de nierfunctie afgemeten aan serumcreatininegehalte en geschatte GFR stabiel, maar de nierfunctie verslechterde significant in de groep waarbij het gewicht niet veranderde. Ook is aangetoond dat twaalf maanden na gastroplastiek gewichtsreductie leidt tot afname van albuminurie en hyperfiltratie [Chagnac 2003]. De NIV/nfN-Richtlijn Chronisch nierschade adviseert vanwege het algemene gegeven dat overgewicht het cardiovasculaire risico vergroot, bij overgewicht of adipositas en een verminderde nierfunctie gewichtsreductie na te streven conform de adviezen in de NHG-Standaard Cardiovasculair risicomanagement.
- Noot 22.↲
Zoutbeperking In de normale populatie is een hogere zoutinname geassocieerd met meer voorkomen van micro-albuminurie, een grotere kans op hartfalen (vooral als er ook overgewicht is) en een hogere mortaliteit [Verhave 2004; Krikken 2007; He 2002; Tuomilehto 2001]. Bij patiënten met essentiële hypertensie is aangetoond dat natriumbeperking in het dieet bloeddrukverlagend werkt en reductie van cardiovasculaire complicaties geeft [Sacks 2001; Melander 2007; Cook 2007]. Op grond van deze gegevens én het gegeven dat schade aan het nierparenchym aanleiding geeft tot natriumretentie, wordt als niet-farmacologische behandeling van hypertensie bij nierschade een natriumbeperking in het dieet van 2.000 mg (= 5 gram zout) per dag geadviseerd.
- Noot 23.↲
G-Standaard In alle huisartseninformatiesystemen is het mogelijk een verminderde nierfunctie te signaleren als een actieve episode en de medicatiebewaking hierop te laten uitvoeren. Doseringsadviezen bij een verminderde nierfunctie zijn vastgelegd in de G-standaard, die verwerkt is in de huisartsinformatiesystemen. Bij het voorschrijven van medicatie die nefrotoxisch is of waarvan de dosering aanpassing behoeft, wordt dan automatisch een waarschuwing gegeven. Adviezen zijn behoudens in de G-standaard ook vastgelegd in een boekje [KNMP-WINAp 2007]. Tabel 3 is gebaseerd op de G-standaard.
- Noot 24.↲
Sterke daling van de nierfunctie Bij een daling van de nierfunctie > 3 ml/min/1,73m2 bij een jaarlijkse controle zal in eerste instantie de eGFR op kortere termijn (bijvoorbeeld zes weken) herhaald moeten worden. Daarnaast kan gekeken worden of er in het dossier oudere waarden van het serumcreatinine bekend zijn, en hoe het verloop van deze waarden is (geleidelijk toenemend of stabiel). In principe is consultatie van de tweede lijn aangewezen bij een daling van de eGFR > 3 ml/min/1,73m2 per jaar. Bij hoogbejaarden (arbitrair ouder dan tachtig jaar) kan 5 ml/min/1,73m2 per jaar aangehouden worden.
- Noot 25.↲
Behandeling bij oriënterend onderzoek gevonden micro-albuminurie Bekend is dat personen met micro-albuminurie een verhoogd cardiovasculair risico hebben. Onbekend is of er bij patiënten bij een stabiele micro-albuminurie een verhoogd risico op eindstadium nierfalen is. Als onderdeel van de PREVEND-studie is gekeken naar het effect van fosinopril bij patiënten in de algemene bevolking met micro-albuminurie (n = 864; 2,6% diabetes mellitus type 2, RR < 160/100mmHg) [Asselbergs 2004]. De follow-up duur was gemiddeld 46 maanden. Fosinopril verminderde wel de hoeveelheid albumine in de urine met 26%, maar was niet effectief op het primaire eindpunt (cardiovasculaire mortaliteit en morbiditeit; HR 0,60; 95%-BI 0,33 tot 1,10). Mogelijk was de onderzoeksgroep niet groot genoeg om een effect op harde eindpunten aan te tonen. Ander onderzoek naar het effect van RAS-remmers bij patiënten met micro-abuminurie, maar zonder hypertensie of diabetes mellitus type 2, werd niet gevonden. De werkgroep is daarom van mening dat er vooralsnog onvoldoende bewijs is voor behandeling van patiënten met micro-albuminurie met ACE-remmers, indien er geen sprake is van diabetes mellitus type 2 of hypertensie. Blijkt er bij controle na één jaar een persisterende toename van de albuminurie te bestaan, overweeg dan consultatie van een nefroloog. Blijkt er bij controle een verhoogde bloeddruk te bestaan: behandel dan volgens bestaande richtlijnen en overweeg consultatie van een nefroloog bij persisterende toename van de albuminurie ondanks adequate behandeling van de bloeddruk. Blijkt er bij controle een eGFR < 60ml/min/1,73m2 te bestaan, volg dan afhankelijk van de leeftijd en de hoogte van de eGFR de richtlijnen zoals beschreven in de paragraaf ‘Beleid’.
- Noot 26.↲
Behandeling van patiënten met diabetes mellitus type 2 of hypertensie met micro-albuminurie De NHG-Standaard Diabetes mellitus type 2 adviseert patiënten met micro-albuminurie en een levensverwachting van minimaal tien jaar, onafhankelijk van de hoogte van de bloeddruk, te behandelen met een RAS-remmer om verdere nierschade te beperken. In verschillende onderzoeken is aangetoond dat ACE-remmers de progressie van micro-albuminurie naar macro-albuminurie kunnen uitstellen en de regressie naar normo-albuminurie bevorderen [Romero 1993][Ravid 1996][Sano 1996][Ahmad 1997][Anonymus 2000]. De NHG-Standaard Diabetes mellitus type 2 beveelt voor diabetespatiënten met hypertensie en micro-albuminurie geen andere streefwaarden aan dan bij patiënten zonder micro-albuminurie (namelijk 140/90). Wel wordt aangegeven dat bij deze patiënten verder verlagen van de bloeddruk zinvol is. De NHG-Standaard Cardiovasculair risicomanagement adviseert bij patiënten met hypertensie bij de aanwezigheid van (micro-)albuminurie, behandeling met een RAS-remmer als eerste keus ‘te overwegen’. Reden waarom RAS-remmers (nog) niet kunnen worden aanbevolen bij patiënten met hypertensie en micro-albuminurie is gelegen in het feit dat er geen onderzoek uitgevoerd is, waarin de effectiviteit van ACE-remmers en angiotensine-II-antagonist bij patiënten met hypertensie en micro-albuminurie (zonder bijkomende nierfunctiestoornis) ten opzichte van placebo of andere hypertensiva op het cardiovasculaire eindpunten is aangetoond. De HOPE-studie laat zien dat bij hoogrisicopatiënten (patiënten met HVZ of diabetes mellitus en ten minste één andere risicofactor) behandeling met ACE-remmers de cardiovasculaire mortaliteit en het risico op een myocardinfarct of CVA vermindert (RR 0,78; 95%-BI 0,70 tot 0,86) [Anonymus 2000]. 40% van de in dit onderzoek geïncludeerde patiënten had diabetes mellitus, 45% hypertensie en 20% micro-albuminurie. Er werd echter geen aparte analyse van de patiënten met hypertensie en albuminurie gedaan. Geadviseerd wordt consultatie van een nefroloog te overwegen bij een persisterende stijging van de albuminurie ondanks adequate behandeling van de bloeddruk. Indien er geen aanwijzingen zijn voor een andere oorzaak van de albuminurie dan de diabetes mellitus type 2 of de hypertensie en het albuminegehalte in de urine slechts langzaam toeneemt, kan dit een reden zijn de tweede lijn niet te consulteren.
- Noot 27.↲
Bepaling van het parathormoon Soms kan door huisartsenlaboratoria op prikpunten of bij huisbezoeken het PTH niet bepaald worden, omdat de monsters binnen dertig minuten verwerkt moeten worden. In dit geval kan na centrifuge van het bloedmonster bij circa 1500 gram het bovenstaande deel van de buis in een aparte, afgesloten buis in de koelkast bewaard worden tot het moment van transport.
- Noot 28.↲
Behandeling verhoogde bloeddruk bij een verminderde nierfunctie volgens de NHG-Standaarden De NHG-Standaard Cardiovasculair risicomanagement adviseert bij patiënten met hypertensie bij de aanwezigheid van een verminderde nierfunctie, behandeling met een RAS-remmer als eerste keus te overwegen. De NHG-Standaard Diabetes mellitus type 2 geeft geen specifieke behandeladviezen voor een verhoogde bloeddruk bij patiënten met een verminderde nierfunctie. De standaard adviseert te overwegen een nefroloog te consulteren bij een verminderde nierfunctie, met name om een stringentere behandeling van de bloeddruk (streefwaarde 130/80 mmHg) te bespreken. Indien naast de verminderde nierfunctie tevens micro-albuminurie bestaat, adviseert de standaard bij voorkeur een ACE-remmer voor te schrijven (zie noot 25).
- Noot 29.↲
Preventie van stoornissen in de calcium- en fosfaathuishouding Doel van de behandeling is het fosfaat- en calciumgehalte binnen normale grenzen te houden: calcium 2,1 tot 2,4 mmol/l (en lager dan 2,54 mmol/l) en serumfosfaatgehalte ? 1,49 mmol/l. Indien de PTH-spiegel verhoogd is, moet vitamine D gegeven worden. Omdat bij 70 tot 80% van de patiënten met chronische nierschade stadium 3 tot 4 een verlaagd 25-hydroxycholecalciferolgehalte blijkt te bestaan, kan in eerste instantie worden volstaan met de niet-actieve vorm van vitamine D (colecalciferol). Blijft de PTH-spiegel na suppletie met niet-actief vitamine D verhoogd, dan moet tevens actief vitamine D gegeven worden. In dit geval zal 1-alfa-hydroxylering van colecalciferol in de nier tot het werkzame calcitrol veel minder tot niet meer plaatsvinden. (Vrij verkrijgbare) preparaten met ergocalciferol en colecalciferol en ook levertraan zijn dus niet altijd effectief. Om het serumfosfaat binnen de doelwaarden te houden, kan in overleg met nefroloog besloten worden tot een eiwitbeperkt dieet ter beperking van de fosfaatintake en het toedienen van fosfaatbinders (eventueel calciumhoudend bij een laag serumcalcium). Ter voorkoming van extra-ossale calciumfosfaatneerslagen dient niet meer dan 2000 mg elementair calcium per dag gegeven te worden.
- Noot 30.↲
Macro-albuminurie (proteïnurie) Verwijs patiënten met een macro-albuminurie in principe altijd naar de nefroloog. Alleen bij het bestaan van een hoge bloeddruk en een macro-albuminurie < 1 gram, zonder afwijkende eGFR of afwijkende bevindingen bij het urinesediment, en waarbij de oorzaak van de macro-albuminurie bekend is (bijvoorbeeld indien de patiënt in het verleden een glomerulonefritis doormaakte), kunnen patiënten eventueel behandeld worden in de eerste lijn. Indien er in dit geval na behandeling van de bloeddruk binnen drie maanden geen verlaging van de bloeddruk en vermindering van de proteïnurie (gemeten in 24-uurs urine) is, moet alsnog verwezen worden.
- Noot 31.
Behandeling hoge bloeddruk De NIV/nfN-Richtlijn Chronische nierschade stelt dat het belangrijk is een zo laag mogelijke bloeddruk te bereiken zonder dat de patiënt last heeft van bijwerkingen zoals orthostatische hypotensie. De streefwaarde en behandeldrempel voor de bloeddruk bij patiënten verwezen naar de tweede lijn is ? 130/80 mmHg. Bij patiënten met een verminderde nierfunctie is behandeling van een te hoge bloeddruk belangrijk om progressie van nierschade tegen te gaan én om het additionele cardiovasculaire risico ten gevolge van de chronische nierschade te verminderen [Whelton 1997; Peterson 1995]. Zelfs binnen normostensieve waarden gaat een lagere bloeddruk gepaard met een minder snelle achteruitgang van de nierfunctie dan een hogere [Chobanian 2003; Bilous 1999; Klahr 1994; European Society of Hypertension (ESH) and European Society of Cardiology (ESC) Task Force 2007].
- Noot 32.
Vermindering proteïnurie Proteïnurie is een onafhankelijke risicofactor voor de progressie van chronische nierschade. Aangetoond is dat naarmate de door ingestelde behandeling proteïnurie meer daalt, de snelheid van achteruitgang van GFR beter wordt tegengegaan. Behandeling dient gericht te zijn op het laten dalen van de proteïnurie onder de 1 gram/24 uur. ACE-remmers of angiotensine-II-antagonisten zijn middel van eerste keuze. De NIV/nfN-richtlijn adviseert terughoudend te zijn met het voorschrijven van combinatietherapie met een ACE-remmer en een angiotensine-II-antagonist.
- Noot 33.
Eiwitbeperkt dieet Een eiwitbeperkt dieet dient onder begeleiding van een diëtist te worden gevolgd om zorg te dragen voor voldoende energie-intake en het voorkomen van ondervoeding. Omdat het bereikte gunstige effect van een eiwitbeperkt dieet pas na jaren wordt gezien, is het raadzaam eiwitbeperking alleen te gebruiken bij patiënten met een levens- en behandelverwachting van meer dan vijf tot tien jaar. De nfN-Richtlijn beveelt eiwitbeperking alleen aan voor patiënten met een hoog risico op progressief nierfunctieverlies. In de praktijk zijn dit patiënten met macro-albuminurie (proteïnurie). Een eiwitbeperkt dieet vermindert de fosfaatbelasting, waardoor bij een eGFR < 60 ml/min/1,73m2 de calciumfosfaathuishouding beter onder controle blijft.
- Noot 34.
Voorkomen van additionele nierschade Er is een aantal omstandigheden, waarbij risico bestaat op een acute verslechtering van een reeds bestaande chronische nierfunctiestoornis:
- Ondervulling en dehydratie moeten worden voorkomen (bijvoorbeeld bij braken en diarree in combinatie met het gebruik van diuretica en RAS-remmers).
- Nefrotoxische medicamenten moeten zo mogelijk worden vermeden. Een verminderde glomerulaire filtratie zal bij geneesmiddelen, die voornamelijk door de nieren worden uitgescheiden tot hoge bloedspiegel, en door sterk verhoogde halfwaardetijden, tot cumulatie (en intoxicatie) leiden. Met name geneesmiddelen met een kleine therapeutische breedte, welke voornamelijk renaal geklaard worden, kunnen aanleiding geven tot intoxicaties. Aanpassing van de dosering van geneesmiddelen kan gebeuren door verlaging van de dosering of verlenging van het doseringsinterval (of een combinatie van beiden, zie tabel 3).
- Er moeten specifieke maatregelen worden genomen bij indicatie voor gebruik van röntgencontrastmiddelen.
- Bij een eGFR < 30ml/min/1,73m2 is gebruik van gadolinium als contrastmiddel bij MRI wegens hoog risico op ontstaan van nefrogene systemische sclerose gecontra-indiceerd.
- Noot 35.
Preventie cardiovasculaire complicaties Bij patiënten met chronische nierschade moet op grond van de hoogte van het additionele cardiovasculaire risico ten gevolge van de chronische nierschade behandeling ter preventie van cardiovasculaire complicaties worden overwogen. Er is onvoldoende bewijs dat het geven van statines nuttig is ter preventie van progressie van nierfunctieverlies. De NIV/nfN-Richtlijn adviseert alleen behandeling met acetylsalicylzuur (80 tot 100 mg) bij patiënten met chronische nierschade en een cardiovasculaire complicatie.
- Noot 36.
Preventie van anemie Behandeling van renale anemie vindt plaats door middel van subcutane toediening van erythropoëtine. Daarbij moet worden zorg gedragen voor een goede ijzersuppletie. Er moet een serumhemoglobinegehalte van 6,8 – 7,4 mmol/l worden nagestreefd.
- Noot 37.
Preventie van metabole acidose Ter preventie van eiwitkatabolisme door metabole acidose wordt geadviseerd bij een serumbicarbonaatgehalte < 18 mmol/l orale suppletie met natriumbicarbonaat te starten en te streven naar een veneus serumbicarbonaatgehalte van 20 tot 22 mmol/l.
- Noot 38.
Behandeling van symptomen Bij veel patiënten met een chronische nierziekte bestaat de neiging tot oedeemvorming ten gevolge van natriumretentie. Indien dit optreedt, moet de Na+-intake worden beperkt tot 2000 mg/dag of 86 mmol NaCl (= 5 gram zout/dag), de vochtintake worden gematigd en moeten er zonodig diuretica worden voorgeschreven. Het serumkaliumgehalte blijft doorgaans binnen normale grenzen tot de GFR < 5 ml/min/1,73m2 daalt of oligurie optreedt. Hyperkaliëmie kan eerder optreden bij patiënten met diabetes mellitus, tubulo-interstitiële aandoeningen, metabole acidose, en bij gebruik van bepaalde medicamenten (onder andere kaliumsparende diuretica, ACE-remmers, NSAID‘s, ß-blokkers en trimethoprim). Behandeling van hyperkaliëmie vindt in overleg met de nefroloog plaats. In geval van hyperkaliëmie dient ter preventie van hartritmestoornissen de kaliuminname beperkt te worden tot 2000 tot 2400 mg/dag of 52 tot 62 mmol K+. Bij K+ > 6 mmol/l dienen zonodig orale kationenwisselaars te worden gegeven. Wanneer er ook oedeem (= natriumretentie) bestaat, moet gekozen worden voor calciumhoudende kationenwisselaars.
- Noot 39.↲
Behandeling hoge bloeddruk De NIV/nfN-Richtlijn Chronische nierschade stelt dat het belangrijk is een zo laag mogelijke bloeddruk te bereiken zonder dat de patiënt last heeft van bijwerkingen zoals orthostatische hypotensie. De streefwaarde en behandeldrempel voor de bloeddruk bij patiënten verwezen naar de tweede lijn is ? 130/80 mmHg. Bij patiënten met een verminderde nierfunctie is behandeling van een te hoge bloeddruk belangrijk om progressie van nierschade tegen te gaan én om het additionele cardiovasculaire risico ten gevolge van de chronische nierschade te verminderen [Whelton 1997; Peterson 1995]. Zelfs binnen normostensieve waarden gaat een lagere bloeddruk gepaard met een minder snelle achteruitgang van de nierfunctie dan een hogere [Chobanian 2003; Bilous 1999; Klahr 1994; European Society of Hypertension (ESH) and European Society of Cardiology (ESC) Task Force 2007].
- Noot 40.
Vermindering proteïnurie Proteïnurie is een onafhankelijke risicofactor voor de progressie van chronische nierschade. Aangetoond is dat naarmate de door ingestelde behandeling proteïnurie meer daalt, de snelheid van achteruitgang van GFR beter wordt tegengegaan. Behandeling dient gericht te zijn op het laten dalen van de proteïnurie onder de 1 gram/24 uur. ACE-remmers of angiotensine-II-antagonisten zijn middel van eerste keuze. De NIV/nfN-richtlijn adviseert terughoudend te zijn met het voorschrijven van combinatietherapie met een ACE-remmer en een angiotensine-II-antagonist.
- Noot 41.↲
Eiwitbeperkt dieet Een eiwitbeperkt dieet dient onder begeleiding van een diëtist te worden gevolgd om zorg te dragen voor voldoende energie-intake en het voorkomen van ondervoeding. Omdat het bereikte gunstige effect van een eiwitbeperkt dieet pas na jaren wordt gezien, is het raadzaam eiwitbeperking alleen te gebruiken bij patiënten met een levens- en behandelverwachting van meer dan vijf tot tien jaar. De nfN-Richtlijn beveelt eiwitbeperking alleen aan voor patiënten met een hoog risico op progressief nierfunctieverlies. In de praktijk zijn dit patiënten met macro-albuminurie (proteïnurie). Een eiwitbeperkt dieet vermindert de fosfaatbelasting, waardoor bij een eGFR < 60 ml/min/1,73m2 de calciumfosfaathuishouding beter onder controle blijft.
- Noot 42.↲
Voorkomen van additionele nierschade Er is een aantal omstandigheden, waarbij risico bestaat op een acute verslechtering van een reeds bestaande chronische nierfunctiestoornis:
- Ondervulling en dehydratie moeten worden voorkomen (bijvoorbeeld bij braken en diarree in combinatie met het gebruik van diuretica en RAS-remmers).
- Nefrotoxische medicamenten moeten zo mogelijk worden vermeden. Een verminderde glomerulaire filtratie zal bij geneesmiddelen, die voornamelijk door de nieren worden uitgescheiden tot hoge bloedspiegel, en door sterk verhoogde halfwaardetijden, tot cumulatie (en intoxicatie) leiden. Met name geneesmiddelen met een kleine therapeutische breedte, welke voornamelijk renaal geklaard worden, kunnen aanleiding geven tot intoxicaties. Aanpassing van de dosering van geneesmiddelen kan gebeuren door verlaging van de dosering of verlenging van het doseringsinterval (of een combinatie van beiden, zie tabel 3).
- Er moeten specifieke maatregelen worden genomen bij indicatie voor gebruik van röntgencontrastmiddelen.
- Bij een eGFR < 30ml/min/1,73m2 is gebruik van gadolinium als contrastmiddel bij MRI wegens hoog risico op ontstaan van nefrogene systemische sclerose gecontra-indiceerd.
- Noot 43.↲
Preventie cardiovasculaire complicaties Bij patiënten met chronische nierschade moet op grond van de hoogte van het additionele cardiovasculaire risico ten gevolge van de chronische nierschade behandeling ter preventie van cardiovasculaire complicaties worden overwogen. Er is onvoldoende bewijs dat het geven van statines nuttig is ter preventie van progressie van nierfunctieverlies. De NIV/nfN-Richtlijn adviseert alleen behandeling met acetylsalicylzuur (80 tot 100 mg) bij patiënten met chronische nierschade en een cardiovasculaire complicatie.
- Noot 44.↲
Preventie van anemie Behandeling van renale anemie vindt plaats door middel van subcutane toediening van erythropoëtine. Daarbij moet worden zorg gedragen voor een goede ijzersuppletie. Er moet een serumhemoglobinegehalte van 6,8 – 7,4 mmol/l worden nagestreefd.
- Noot 45.↲
Preventie van metabole acidose Ter preventie van eiwitkatabolisme door metabole acidose wordt geadviseerd bij een serumbicarbonaatgehalte < 18 mmol/l orale suppletie met natriumbicarbonaat te starten en te streven naar een veneus serumbicarbonaatgehalte van 20 tot 22 mmol/l.
- Noot 46.↲
Behandeling van symptomen Bij veel patiënten met een chronische nierziekte bestaat de neiging tot oedeemvorming ten gevolge van natriumretentie. Indien dit optreedt, moet de Na+-intake worden beperkt tot 2000 mg/dag of 86 mmol NaCl (= 5 gram zout/dag), de vochtintake worden gematigd en moeten er zonodig diuretica worden voorgeschreven. Het serumkaliumgehalte blijft doorgaans binnen normale grenzen tot de GFR < 5 ml/min/1,73m2 daalt of oligurie optreedt. Hyperkaliëmie kan eerder optreden bij patiënten met diabetes mellitus, tubulo-interstitiële aandoeningen, metabole acidose, en bij gebruik van bepaalde medicamenten (onder andere kaliumsparende diuretica, ACE-remmers, NSAID‘s, ß-blokkers en trimethoprim). Behandeling van hyperkaliëmie vindt in overleg met de nefroloog plaats. In geval van hyperkaliëmie dient ter preventie van hartritmestoornissen de kaliuminname beperkt te worden tot 2000 tot 2400 mg/dag of 52 tot 62 mmol K+. Bij K+ > 6 mmol/l dienen zonodig orale kationenwisselaars te worden gegeven. Wanneer er ook oedeem (= natriumretentie) bestaat, moet gekozen worden voor calciumhoudende kationenwisselaars.
Literatuur
- 1.Ahmad J, Siddiqui MA, Ahmad H. Effective postponement of diabetic nephropathy with enalapril in normotensive type 2 diabetic patients with microalbuminuria. Diabetes Care 1997;20:1576-81.
- 2.Anonymus. Effects of ramipril on cardiovascular and microvascular outcomes in people with diabetes mellitus: results of the HOPE study and MICRO-HOPE substudy. Heart Outcomes Prevention Evaluation Study Investigators. Lancet 2000;355:253-9.
- 3.Asselbergs FW, Diercks GF, Hillege HL, Van Boven AJ, Janssen WM, Voors AA, et al. Effects of fosinopril and pravastatin on cardiovascular events in subjects with microalbuminuria. Circulation 2004;110:2809-16.
- 4.Avorn J, Bohn RL, Levy E, Levin R, Owen WF, Jr., Winkelmayer WC, et al. Nephrologist care and mortality in patients with chronic renal insufficiency. Arch Intern Med 2002;162:2002-6.
- 5.Bakker AJ, De Grauw WJ. Methoden van urineverzameling voor het bepalen van microalbuminurie: tijd voor consensus. Ned Tijdschr Geneeskd 2004;148:2012-5.
- 6.Bergstrom J, Alvestrand A, Bucht H, Gutierrez A. Progression of chronic renal failure in man is retarded with more frequent clinical follow-ups and better blood pressure control. Clin Nephrol 1986;25:1-6.
- 7.Berl T, Henrich W. Kidney-heart interactions: epidemiology, pathogenesis, and treatment. Clin J Am Soc Nephrol 2006;1:8-18.
- 8.Bilous R. Blood pressure control in type 2 diabetes--what does the United KingdomProspective Diabetes Study (UKPDS) tell us? Nephrol Dial Transplant 1999;14:2562-4.
- 9.Bo S, Ciccone G, Rosato R, Gancia R, Grassi G, Merletti F, et al. Renal damage in patients with Type 2 diabetes: a strong predictor of mortality. Diabet Med 2005;22:258-65.
- 10.Brenner BM, Cooper ME, De Zeeuw D, Keane WF, Mitch WE, Parving HH, et al. Effects of losartan on renal and cardiovascular outcomes in patients with type 2 diabetes and nephropathy. N Engl J Med 2001;345:861-9.
- 11.Chagnac A, Weinstein T, Herman M, Hirsh J, Gafter U, Ori Y. The effects of weight loss on renal function in patients with severe obesity. J Am Soc Nephrol 2003;14:1480-6.
- 12.Chobanian AV, Bakris GL, Black HR, Cushman WC, Green LA, Izzo JL, Jr., et al. The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure: the JNC 7 report. JAMA 2003;289:2560-72.
- 13.Chuahirun T, Simoni J, Hudson C, Seipel T, Khanna A, Harrist RB, et al. Cigarette smoking exacerbates and its cessation ameliorates renal injury in type 2 diabetes. Am J Med Sci 2004;327:57-67.
- 14.Cockcroft DW, Gault MH. Prediction of creatinine clearance from serum creatinine. Nephron 1976;16:31-41.
- 15.Cook NR, Cutler JA, Obarzanek E, Buring JE, Rexrode KM, Kumanyika SK, et al. Long term effects of dietary sodium reduction on cardiovascular disease outcomes: observational follow-up of the trials of hypertension prevention (TOHP). BMJ 2007;334:885-8.
- 16.De Grauw WJ, Van de Lisdonk EH, Van de Hoogen HJ, Van Gerwen WH, Van den Bosch WJ, Willems JL, et al. Screening for microalbuminuria in type 2 diabetic patients: the evaluation of a dipstick test in general practice. Diabet Med 1995;12:657-63.
- 17.Dinneen SF, Gerstein HC. The association of microalbuminuria and mortality in non-insulin-dependent diabetes mellitus. A systematic overview of the literature. Arch Intern Med 1997;157:1413-8.
- 18.Eadington DW. Delayed referral for dialysis. Nephrol Dial Transplant 1996;11:2124-6.
- 19.Ejerblad E, Fored CM, Lindblad P, Fryzek J, Dickman PW, Elinder CG, et al. Association between smoking and chronic renal failure in a nationwide population-based case-control study. J Am Soc Nephrol 2004;15:2178-85.
- 20.European Society of Hypertension (ESH) and European Society of Cardiology (ESC) Task Force. Summary of the 2007 European Society of Hypertension (ESH) and European Society of Cardiology (ESC) guidelines for the management of arterial hypertension. Vasc Health Risk Manag 2007;3:783-95.
- 21.Go AS, Chertow GM, Fan D, McCulloch CE, Hsu CY. Chronic kidney disease and the risks of death, cardiovascular events, and hospitalization. N Engl J Med 2004;351:1296-305.
- 22.He J, Ogden LG, Bazzano LA, Vupputuri S, Loria C, Whelton PK. Dietary sodium intake and incidence of congestive heart failure in overweight US men and women: first National Health and Nutrition Examination Survey Epidemiologic Follow-up Study. Arch Intern Med 2002;162:1619-24.
- 23.Hsu CY, McCulloch CE, Iribarren C, Darbinian J, Go AS. Body mass index and risk for end-stage renal disease. Ann Intern Med 2006;144:21-8.
- 24.Iseki K. Body mass index and the risk of chronic renal failure: the Asian experience. Contrib Nephrol 2006;151:42-56.
- 25.Iseki K, Ikemiya Y, Kinjo K, Inoue T, Iseki C, Takishita S. Body mass index and the risk of development of end-stage renal disease in a screened cohort. Kidney Int 2004;65:1870-6.
- 26.Kemperman FA, Krediet RT, Arisz L. Formula-derived prediction of the glomerular filtration rate from plasma creatinine concentration. Nephron 2002;91:547-58.
- 27.Klahr S, Levey AS, Beck GJ, Caggiula AW, Hunsicker L, Kusek JW, et al. The effects of dietary protein restriction and blood-pressure control on the progression of chronic renal disease. Modification of Diet in Renal Disease Study Group. N Engl J Med 1994;330:877-84.
- 28.KNMP-WINAp. Verminderde nierfunctie. Doseringsadviezen voor geneesmiddelen. Den Haag: KNMP, 2009.
- 29.Krikken JA, Lely AT, Bakker SJL, Navis G. The effect of a shift in sodium intake on renal hemodynamics is determined by body mass index in healthy young men. Kidney Int 2007;71:260-5.
- 30.Levey AS, Bosch JP, Lewis JB, Greene T, Rogers N, Roth D. A more accurate method to estimate glomerular filtration rate from serum creatinine: a new prediction equation. Modification of Diet in Renal Disease Study Group. Ann Intern Med 1999;130:461-70.
- 31.Levey AS, Coresh J, Balk E, Kausz AT, Levin A, Steffes MW, et al. National Kidney Foundation practice guidelines for chronic kidney disease: evaluation, classification, and stratification. Ann Intern Med 2003;139:137-47.
- 32.Levey AS, Coresh J, Greene T, Stevens LA, Zhang YL, Hendriksen S, et al. Using standardized serum creatinine values in the modification of diet in renal disease study equation for estimating glomerular filtration rate. Ann Intern Med 2006;145:247-54.
- 33.Levey AS, Coresh J, Greene T, Marsh J, Stevens LA, Kusek JW, et al. Expressing the Modification of Diet in Renal Disease Study equation for estimating glomerular filtration rate with standardized serum creatinine values. Clin Chem 2007;53:766-72.
- 34.Lewis EJ, Hunsicker LG, Clarke WR, Berl T, Pohl MA, Lewis JB, et al. Renoprotective effect of the angiotensin-receptor antagonist irbesartan in patients with nephropathy due to type 2 diabetes. N Engl J Med 2001;345:851-60.
- 35.Melander O, Von Wowern F, Frandsen E, Burri P, Willsteen G, Aurell M, et al. Moderate salt restriction effectively lowers blood pressure and degree of salt sensitivity is related to baseline concentration of renin and N-terminal atrial natriuretic peptide in plasma. J Hypertens 2007;25:619-27.
- 36.Mogensen CE. Microalbuminuria and hypertension with focus on type 1 and type 2 diabetes. J Intern Med 2003;254:45-66.
- 37.Morales E, Valero MA, Leon M, Hernandez E, Praga M. Beneficial effects of weight loss in overweight patients with chronic proteinuric nephropathies. Am J Kidney Dis 2003;41:319-27.
- 38.NHG. NHG-Standaard Diabetes mellitus type 2. Tweede herziening (2006). http://nhg.artsennet.nl/kenniscentrum/k_richtlijnen/k_NHG-standaarden .
- 39.NHG. NHG-Standaard Cardiovasculair risicomanagement. In: Wiersma Tj, Boukes FS, Geijer RMM, Goudswaard AN, redactie. NHG-Standaarden voor de huisarts 2009. Houten; Bohn Stafleu van Loghum, 2009.
- 40.NICE. Chronic Kidney Disease (2008). http://www.nice.org.uk/nicemedia/pdf/CG073FullGuideline.pdf .
- 41.Nierstichting. Feiten en cijfers 2008). http://www.nierstichting.nl/ziekte/feiten_en_cijfers. Geraadpleegd op 14 juli 2008 .
- 42.NIV/CBO. Richtlijn diabetische nefropathie (2006). http://www.internisten.nl>richtlijnen.
- 43.NIV/nfN. Richtlijn voor de behandeling van patiënten met chronische nierschade (2009). http://www.nefro.nl>richtlijnen.
- 44.Parving HH, Lehnert H, Brochner-Mortensen J, Gomis R, Andersen S, Arner P. The effect of irbesartan on the development of diabetic nephropathy in patients with type 2 diabetes. N Engl J Med 2001;345:870-8.
- 45.Pei Y, Obaji J, Dupuis A, Paterson AD, Magistroni R, Dicks E, et al. Unified criteria for ultrasonographic diagnosis of ADPKD. J Am Soc Nephrol 2009;20:205-12.
- 46.Perneger TV, Nieto FJ, Whelton PK, Klag MJ, Comstock GW, Szklo M. A prospective study of blood pressure and serum creatinine. Results from the 'Clue' Study and the ARIC Study. JAMA 1993;269:488-93.
- 47.Peterson JC, Adler S, Burkart JM, Greene T, Hebert LA, Hunsicker LG et al. Blood pressure control, proteinuria, and the progression of renal disease. The Modification of Diet in Renal Disease Study. Ann Intern Med 1995;123:754-62.
- 48.Rahman M, Pressel S, Davis BR, Nwachuku C, Wright JTJ, Whelton PK et al. Cardiovascular outcomes in high-risk hypertensive patients stratified by baseline glomerular filtration rate. Ann Intern Med 2006;144:172-80.
- 49.Ravid M, Lang R, Rachmani R, Lishner M. Long-term renoprotective effect of angiotensin-converting enzyme inhibition in non-insulin-dependent diabetes mellitus. A 7-year follow-up study. Arch Intern Med 1996;156:286-9.
- 50.Romero R, Salinas I, Lucas A, Abad E, Reverter JL, Johnston S, et al. Renal function changes in microalbuminuric normotensive type II diabetic patients treated with angiotensin-converting enzyme inhibitors. Diabetes Care 1993;16:597-600.
- 51.Rosansky SJ, Hoover DR, King L, Gibson J. The association of blood pressure levels and change in renal function in hypertensive and nonhypertensive subjects. Arch Intern Med 1990;150:2073-6.
- 52.Rostand SG, Drueke TB. Parathyroid hormone, vitamin D, and cardiovascular disease in chronic renal failure. Kidney Int 1999;56:383-92.
- 53.Sacks FM, Svetkey LP, Vollmer WM, Appel LJ, Bray GA, Harsha D, et al. Effects on blood pressure of reduced dietary sodium and the Dietary Approaches to Stop Hypertension (DASH) diet. DASH-Sodium Collaborative Research Group. N Engl J Med 2001;344:3-10.
- 54.Sano T, Hotta N, Kawamura T, Matsumae H, Chaya S, Sasaki H, et al. Effects of long-term enalapril treatment on persistent microalbuminuria in normotensive type 2 diabetic patients: results of a 4-year, prospective, randomized study. Diabet Med 1996;13:120-4.
- 55.Schiffl H, Lang SM, Fischer R. Stopping smoking slows accelerated progression of renal failure in primary renal disease. J Nephrol 2002;15:270-4.
- 56.Segura J, Ruilope LM, Zanchetti A. On the importance of estimating renal function for cardiovascular risk assessment. J Hypertens 2004;22:1635-9.
- 57.Shankar A, Klein R, Klein BE. The association among smoking, heavy drinking, and chronic kidney disease. Am J Epidemiol 2006;164:263-71.
- 58.Shemesh O, Golbetz H, Kriss JP, Myers BD. Limitations of creatinine as a filtration marker in glomerulopathic patients. Kidney Int 1985;28:830-8.
- 59.Shulman NB, Ford CE, Hall WD, Blaufox MD, Simon D, Langford HG, et al. Prognostic value of serum creatinine and effect of treatment of hypertension on renal function. Results from the hypertension detection and follow-up program. The Hypertension Detection and Follow-up Program Cooperative Group. Hypertension 1989;13:I80-I93.
- 60.Speckman RA, McClellan WM, Volkova NV, Jurkovitz CT, Satko SG, Schoolwerth AC, et al. Obesity is associated with family history of ESRD in incident dialysis patients. Am J Kidney Dis 2006;48:50-8.
- 61.Stichting Renine. Registratie Nierfunktievervanging (2007). http://www.renine.nl. Geraadpleegd 11 juni 2007.
- 62.Tozawa M, Iseki K, Iseki C, Oshiro S, Ikemiya Y, Takishita S. Influence of smoking and obesity on the development of proteinuria. Kidney Int 2002;62:956-62.
- 63.Tuomilehto J, Jousilahti P, Rastenyte D, Moltchanov V, Tanskanen A, Pietinen P, et al. Urinary sodium excretion and cardiovascular mortality in Finland: a prospective study. Lancet 2001;357:848-51.
- 64.Van der Snoek BE, Hoitsma AJ, Van Weel C, Koene RA. Dysmorfe erytrocyten in het urinesediment bij het onderscheiden van urologische en nefrologische oorzaken van hematurie. Ned Tijdschr Geneeskd 1994;138:721-6.
- 65.Verhave JC, Hillege HL, Burgerhof JGM, Janssen WMT, Gansevoort RT, Navis GJ, et al. Sodium intake affects urinary albumin excretion especially in overweight subjects. J Intern Med 2004;256:324-30.
- 66.Walker WG, Neaton JD, Cutler JA, Neuwirth R, Cohen JD. Renal function change in hypertensive members of the Multiple Risk Factor Intervention Trial. Racial and treatment effects. The MRFIT Research Group. JAMA 1992;268:3085-91.
- 67.Wetzels JF, Kiemeney LA, Swinkels DW, Willems HL, Den Heijer M. Age- and gender-specific reference values of estimated GFR in Caucasians: the Nijmegen Biomedical Study. Kidney Int 2007;72:632-7.
- 68.Whelton PK, He J, Perneger TV, Klag MJ. Kidney damage in 'benign' essential hypertension. Curr Opin Nephrol Hypertens 1997;6:177-83.
Reacties
Er zijn nog geen reacties.