Samenvatting
Abstract
Wat is bekend?
-
De actieve en systematische opsporing van mensen met een verhoogd risico op hart- en vaatziekten, diabetes mellitus type 2 en chronische nierschade levert gezondheidwinst op, al is de kosteneffectiviteit nog niet aangetoond.
-
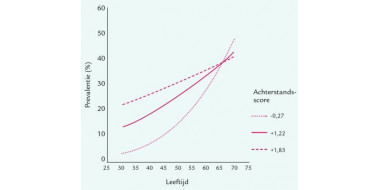
Die gezondheidswinst wordt onevenwichtig verdeeld doordat de screening sommige hoogrisicogroepen, waaronder mensen met een lage SES of een migrantenachtergrond, moeilijk bereikt.
Wat is nieuw?
-
Een aangepaste, trapsgewijze uitnodigingsstrategie kan het deelnamepercentage ook onder groepen met een lage SES of een migrantenachtergrond verhogen.
-
Huisartsen besteden meer aandacht aan de registratie van risicofactoren uit de ‘klassieke’ zorgstandaarden voor hart- en vaatziekten en diabetes dan aan cardiometabole risicofactoren en leefstijladviezen.
achtergrond
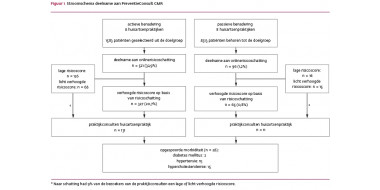
Methode
CHECK’D
Deelonderzoek
Analyse
Resultaten
Risicobepalingen
| Risicofactor | n | % |
|---|---|---|
| Leeftijd* | ||
| 0 | 0 |
| 23 | 16 |
| 38 | 26 |
| 37 | 25 |
| 31 | 21 |
| 16 | 11 |
| 3 | 2 |
| Rookstatus* | ||
| 32 | 22 |
| 64 | 43 |
| 52 | 35 |
| BMI | ||
| 3 | 2 |
| 14 | 9 |
| 31 | 21 |
| 30 | 20 |
| 70 | 47 |
| Buikomtrek | ||
| 2 | 1 |
| 17 | 11 |
| 129 | 87 |
| Familiaire belasting voor hart- en vaatziekten | ||
| 35 | 24 |
| 19 | 13 |
| 94 | 64 |
| Familiaire belasting voor type-2-diabetes | ||
| 9 | 6 |
| 26 | 18 |
| 113 | 76 |
| Risicoscore volgens het PreventieConsult | ||
| 0 | 0 |
| 0 | 0 |
| 4 | 3 |
| 144 | 97 |
| Risicofactor | n | % |
|---|---|---|
| Leeftijd* | ||
| Rookstatus* | ||
| ||
|
| 22 | 15 |
| 51 | 34 |
| 23 | 16 |
| 11 | 7 |
| 4 | 3 |
| 37 | 25 |
| Ratio totaal cholesterol/HDL | ||
| 62 | 42 |
| 24 | 16 |
| 16 | 11 |
| 6 | 4 |
| 6 | 4 |
| 34 | 23 |
| Cardiovasculaire risicoscore | ||
| 40 | 27 |
| 17 | 12 |
| 9 | 6 |
| 82 | 56 |
| Glucose nuchter | ||
| 92 | 62 |
| 15 | 10 |
| 12 | 8 |
| 29 | 20 |
Vervolgacties tijdens het praktijkconsult
Conclusie
Uitkomsten
Sterke punten en beperkingen
Consequenties uitkomsten en uitkomsten eerder onderzoek
Aanbevelingen
Dankwoord
Literatuur
- 1.↲↲Dekker JM, Alssema M, Janssen PGH, Van der Paardt M, Festen CCS, Van Oosterhout MJW, et al. NHG-Standaard Het PreventieConsult module Cardiometabool Risico. Huisarts Wet 2011;54:138-55.
- 2.↲Drenthen T. Dossier Persoonlijke gezondheidscheck. Utrecht: NHG, 2015. www.nhg.org.
- 3.↲Pandya A, Weinstein MC, Salomon JA, Cutler D, Gaziano TA. Who needs laboratories and who needs statins? Comparative and cost-effectiveness analyses of non-laboratory-based, laboratory-based, and staged primary cardiovascular disease screening guidelines. Circ Cardiovasc Qual Outcomes 2014;7:25-32.
- 4.↲Khunti K, Gillies CL, Taub NA, Mostafa SA, Hiles SL, Abrams KR, et al. A comparison of cost per case detected of screening strategies for Type 2 diabetes and impaired glucose regulation: modelling study. Diabetes Res Clin Pract 2012;97:505-13.
- 5.↲Dryden R, Williams B, McCowan C, Themessl-Huber M. What do we know about who does and does not attend general health check? Findings from a narrative scoping review. BMC Public Health 2012;12:723.
- 6.↲Assendelft WJ, Nielen MM, Hettinga DM, Van der Meer V, Van Vliet M, Drenthen AJ, et al. Bridging the gap between public health and primary care in prevention of cardiometabolic diseases; background of and experiences with the Prevention Consultation in The Netherlands. Fam Pract 2012; 29:i126-31.
- 7.↲↲↲Groenenberg I, Crone MR, Van Dijk S, Ben Meftah J, Middelkoop BJ, Assendelft WJ, et al. Response and participation of underserved populations after a three-step invitation strategy for a cardiometabolic health check. BMC Public Health 2015;15:854.
- 8.↲ Statusscores. Den Haag: Sociaal en Cultureel Planbureau, 2014.
- 9.↲↲↲↲ NHG-Standaard Cardiovasculair risicomanagement (tweede herziening). Huisarts Wet 2012;55:14-28.
- 10.↲↲↲Rutten G, De Grauw W, Nijpels G, Houweling B, Van de Laar F, Bilo H, et al. NHG-Standaard Diabetes mellitus type 2 (derde herziening). Huisarts Wet 2013;56:512-25.
- 11.↲Nielen MMJ, Van der Meer V, Assendelft WJJ, Schellevis FG. Eerste ervaringen met het PreventieConsult Cardiometabool risico. Huisarts Wet 2011;54:414-9.
- 12.↲Meulepas M, Klomp M, Anema B, Harms L. PreventieConsult in praktijk: een pilot. Medisch Contact 2011;66:659-61.
- 13.↲Van de Kerkhof R, Godefrooij MB, Wouda PJ, Vening RA, Dinant GJ, Spigt MG. Cardiometabole risicofactoren opgespoord met preventieconsult. Ned Tijdschr Geneeskd 2010;154:A1860.
- 14.↲Nouwens E, Van Lieshout J, Wensing M. Comorbidity complicates cardiovascular treatment: is diabetes the exception? Neth J Med. 2012;70:298-305.
- 15.↲Ludt S, Petek D, Laux G, Van Lieshout J, Campbell SM, Kunzi B, et al. Recording of risk-factors and lifestyle counselling in patients at high risk for cardiovascular diseases in European primary care. Eur J Prev Cardiol 2012;19:258-66.
- 16.↲Vos HM, Van Delft DH, De Kleijn MJ, Nielen MM, Schellevis FG, Lagro-Janssen AL. Selective prevention of cardiometabolic diseases in general practice: attitudes and working methods of male and female general practitioners before and after the introduction of the Prevention Consultation guideline in the Netherlands. J Eval Clin Pract 2014;20:478-85.
- 17.↲Badenbroek IF, Stol DM, Nielen MM, Hollander M, Kraaijenhagen RA, De Wit GA, et al. Design of the INTEGRATE study: effectiveness and cost-effectiveness of a cardiometabolic risk assessment and treatment program integrated in primary care. BMC Fam Pract 2014;15:90.
- 18.↲Van Balen JAM, Van Binsbergen JJ, Borkus R, Bornebroek K, Chavannes NH, Van Emst AJ, et al. NHG-Zorgmodules Leefstijl. Utrecht: NHG, 2015.
Reacties
Er zijn nog geen reacties.