Samenvatting
De kern
-
Medicatiebeoordeling lost een aanzienlijk aantal farmacotherapiegerelateerde problemen op. Dit vertaalt zich echter in beperkte mate in meetbare klinische uitkomsten.
-
De farmacotherapeutische anamnese en het gebruik van impliciete criteria als instrument binnen de farmacotherapeutische analyse zijn van belang om farmacotherapiegerelateerde problemen te identificeren.
-
Een intensievere samenwerking tussen huisarts en apotheker bij de medicatiebeoordeling leidt tot een hogere implementatiegraad van aanbevelingen.
-
Gebruikers van medicatie op rol rapporteren een hoge therapietrouw en een lage medicatiekennis. Bij deze gebruikers zien we relatief veel farmacotherapiegerelateerde problemen.
Inleiding
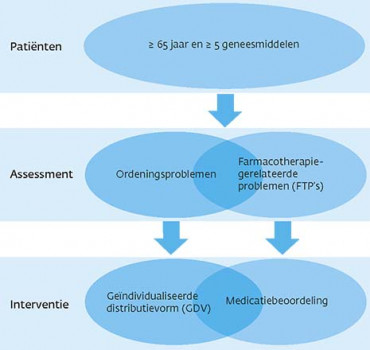
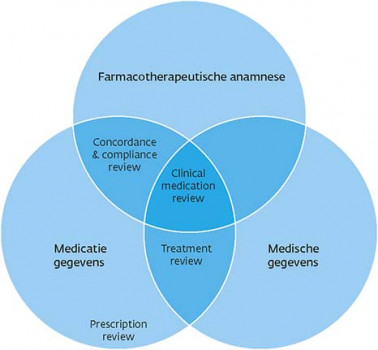
Medicatiebeoordeling
-
farmacotherapeutische anamnese;
-
farmacotherapeutische analyse;
-
overleg tussen de arts en de apotheker (opstellen van een farmacotherapeutisch behandelplan);
-
overleg tussen de arts en de patiënt (vaststellen van het behandelplan);
-
follow-up en monitoring.
Kader STOPP-START-criteria
Geïndividualiseerde distributievormen
Conclusies
Toekomst
Literatuur
- 1.↲Hubbard RE, O’Mahony MS, Woodhouse KW. Medication prescribing in frail older people. Eur J Clin Pharmacol 2012;69:319-26.
- 2.↲Hajjar ER, Cafiero AC, Hanlon JT. Polypharmacy in elderly patients. Am J Geriatr Pharmacother 2007;5:345-51.
- 3.↲Gnjidic D, Hilmer SN, Blyth FM, Naganathan V, Cumming RG, Handelsman DJ, et al. High-risk prescribing and incidence of frailty among older community-dwelling men. Clin Pharmacol Ther 2012;91:521-8.
- 4.↲Stichting Farmaceutische Kengetallen. Polyfarmacie bij een op de tien apotheekbezoekers. Pharm Weekbl 2012;39:1000.
- 5.↲Cerreta F, Eichler HG, Rasi G. Drug policy for an aging population – the European Medicines Agency’s geriatric medicines strategy. N Engl J Med 2012;367:1972-4.
- 6.↲↲Leendertse AJ, Egberts AC, Stoker LJ, Van den Bemt PM. Frequency of and risk factors for preventable medication-related hospital admissions in the Netherlands. Arch Intern Med 2008;168:1890-6.
- 7.↲↲↲↲↲Verduijn MM, Leendertse AJ, Moeselaar A, De Wit N, Van Marum RJ. Multidisciplinaire richtlijn Polyfarmacie bij ouderen. Huisarts Wet 2013;55:160-5.
- 8.↲↲↲Granas AG, Bates I. Patients’ understanding and management of their illnesses and prescribed medicines – a descriptive study. Pharm World Sci 2005;27:321-8.
- 9.↲↲Tordoff JM, Bagge ML, Gray AR, Campbell AJ, Norris PT. Medicine-taking practices in community-dwelling people aged > or = 75 years in New Zealand. Age Ageing 2010;39:574-80.
- 10.↲↲↲↲KNMP-richtlijn. Zorg voor patiënten met geneesmiddelen in een geïndividualiseerde distributievorm. Den Haag: Koninklijke Nederlandse Maatschappij ter bevordering der Pharmacie, 2013.
- 11.↲Kwint HF, Faber A, Gussekloo J, Bouvy ML. The contribution of patient interviews to the identification of drug-related problems in home medication review. J Clin Pharm Ther 2012;37:674-80.
- 12.↲↲Vermeulen Windsant-van den Tweel AM, Verduijn MM, Derijks HJ, Van Marum RJ. Detectie van ongeschikt medicatiegebruik bij ouderen; worden de STOPP- en START-criteria de nieuwe standaard? Ned Tijdschr Geneeskd 2012;156:A5076.
- 13.↲↲Gallagher P, Ryan C, Byrne S, Kennedy J, O’Mahony D. STOPP (Screening Tool of Older Person’s Prescriptions) and START (Screening Tool to Alert doctors to Right Treatment). Consensus validation. Int J Clin Pharmacol Ther 2008;46:72-83.
- 14.↲↲↲↲↲Kwint HF. Improving appropriate medication use by older people in primary care. Dissertation. Rotterdam: Optima, 2013.
- 15.↲↲Kwint HF, Bermingham L, Faber A, Gussekloo J, Bouvy ML. The Relationship between the extent of collaboration of general practitioners and pharmacists and the implementation of recommendations arising from medication review: a systematic review. Drugs Aging 2013;30:91-102.
- 16.↲↲Sorensen L, Stokes JA, Purdie DM, Woodward M, Elliott R, Roberts MS. Medication reviews in the community: results of a randomized, controlled effectiveness trial. Br J Clin Pharmacol 2004;58:648-64.
- 17.↲↲Sorensen L, Stokes JA, Purdie DM, Woodward M, Roberts MS. Medication management at home: medication-related risk factors associated with poor health outcomes. Age Ageing 2005;34:626-32.
- 18.↲↲Schuling J, Sytema R, Berendsen AJ. Aanpassen medicatie: voorkeur oudere patiënt telt mee. Ned Tijdschr Geneeskd 2013;157:A6491.
- 19.↲Schuling J, Gebben H, Veehof LJ, Haaijer-Ruskamp FM. Deprescribing medication in very elderly patients with multimorbidity: the view of Dutch GPs. A qualitative study. BMC Fam Pract 2012;13:56.
- 20.↲↲↲Kwint HF, Faber A, Gussekloo J, Bouvy ML. Effects of medication review on drug-related problems in patients using automated drug-dispensing systems: a pragmatic randomized controlled study. Drugs Aging 2011;28:305-14.
- 21.↲Wekre LJ, Spigset O, Sletvold O, Sund JK, Grimsmo A. Multidose drug dispensing and discrepancies between medication records. Qual Saf Health Care 2010;19:e42.
- 22.↲↲Johnell K, Fastbom J. Multi-dose drug dispensing and inappropriate drug use: a nationwide register-based study of over 700,000 elderly. Scand J Prim Health Care 2008;26:86-91.
- 23.↲College voor zorgverzekeringen (CVZ). GIPeilingen 2012. Ontwikkelingen genees- en hulpmiddelengebruik. http://www.cvz.nl/binaries/content/documents/zinl-www/documenten/publicaties/gipeilingen/1310-gipeilingen-2012/GIPeilingen+2012.pdf.
- 24.↲Barat I, Andreasen F, Damsgaard EM. Drug therapy in the elderly: what doctors believe and patients actually do. Br J Clin Pharmacol 2001;51:615-22.
- 25.↲Reuther LO, Lysen C, Faxholm M, Salomon L, Hendriksen C. Multi-dose drug dispensing is a challenge across the primary-secondary care interface. Dan Med Bull 2011;58:A4341.
- 26.↲Nunney J, Raynor DK, Knapp P, Closs SJ. How do the attitudes and beliefs of older people and healthcare professionals impact on the use of multi-compartment compliance aids? A qualitative study using grounded theory. Drugs Aging 2011;28:403-14.
- 27.↲Kwint HF, Stolk G, Faber A, Gussekloo J, Bouvy ML. Medication adherence and knowledge of older patients with and without multidose drug dispensing. Age Ageing 2013;42:620-6.
- 28.↲Halvorsen KH, Granas AG, Engeland A, Ruths S. Prescribing quality for older people in Norwegian nursing homes and home nursing services using multidose dispensed drugs. Pharmacoepidemiol Drug Saf 2012;21:929-36.
Reacties
Er zijn nog geen reacties.