Samenvatting
Inleiding Wanneer personen met een COPD-risicoprofiel op het spreekuur komen vanwege luchtwegklachten, biedt het reguliere consult geen ruimte voor een lege artis uitgevoerde spirometrietest. Maar microspirometrie met behulp van een eenvoudige handspirometer kan dan wel een indruk geven van de aan- of afwezigheid van COPD. Doel van dit onderzoek was het effect na te gaan van microspirometrie op het diagnostische traject.
Methode In een clustergerandomiseerd experiment ontvingen 36 huisartsen in tien praktijken handspirometers en een instructie over microspirometrie. Zij includeerden huidige of voormalige rokers ≥ 50 jaar die hen consulteerden met luchtwegklachten, en lieten de deelnemers tijdens het consult een microspirometrietest doen. Bij een afwijkende uitslag volgde een volledige diagnostische spirometrietest. Een controlegroep van 52 huisartsen in elf praktijken bood gebruikelijke zorg. Alle huisartsen hielden gedurende een half jaar verzamellijsten bij van de geïncludeerde patiënten. Uitkomstmaat was een in het medisch dossier gedocumenteerde conclusie over de aan- of afwezigheid van COPD binnen drie maanden na het aanvangsconsult.
Resultaten In totaal bestudeerden we 416 personen met mogelijk ongediagnosticeerd COPD. In de interventiegroep vonden we bij 77% van de deelnemers op de verzamellijsten een diagnostische conclusie in het dossier, in de controlegroep bij 44% (oddsratio (OR) 4,3; 95%-betrouwbaarheidsinterval (BI) 1,6 tot 11,5).
Conclusie Gebruik van een microspirometer bij personen met een COPD-risicoprofiel die hun huisarts consulteren vanwege luchtwegklachten vergroot de kans dat de aan- of afwezigheid van COPD drie maanden later is gedocumenteerd in het medisch dossier.
Wat is bekend?
-
COPD kent een aanzienlijke onderdiagnostiek.
-
Om COPD te diagnosticeren is een volledige diagnostische spirometrietest nodig.
-
Microspirometrie kan COPD betrouwbaar uitsluiten.
Wat is nieuw?
-
Microspirometrie laat zich inpassen in reguliere consulten bij patiënten met een COPD-risicoprofiel die zich presenteren met luchtwegklachten.
-
Microspirometrie door de huisarts vergroot de kans dat de aan- of afwezigheid van COPD na drie maanden in het medisch dossier is gedocumenteerd.
-
Microspirometrie kan bijdragen aan het verminderen van de onderdiagnostiek van COPD.
Inleiding
Om de diagnose COPD te kunnen stellen, moet een luchtwegobstructie zijn aangetoond met spirometrie.1 Een lege artis uitgevoerde spirometrietest, waarbij men na bronchodilatatie het geforceerd expiratoir volume binnen één seconde vergelijkt met de geforceerde vitale longcapaciteit (FEV1/FVC), past echter niet in een regulier huisartsenconsult.23 Volgens huisartsen vormt dat een belemmering voor de diagnostiek bij personen die met luchtwegklachten op het spreekuur komen.4
Er zijn eenvoudige handspirometers op de markt die de huisarts snel een eerste indruk kunnen geven of er eventueel sprake is van een luchtwegobstructie. Deze ‘microspirometers’ meten de verhouding FEV1/FEV6, oftewel de ratio geforceerde uitademing in één seconde/geforceerde uitademing in zes seconden. Ook als men niet eerst een luchtwegverwijder toedient, geeft dat een goede benadering van de gebruikelijke maat voor obstructie FEV1/FVC.7 Een niet-afwijkende microspirometrietest sluit de aanwezigheid van luchtwegobstructie met een hoge mate van zekerheid uit.891011
Doel van dit onderzoek was het effect vast te stellen van microspirometrie tijdens het consult op het diagnostische traject van mensen met een verhoogd risico op COPD die zich bij de huisarts melden met luchtwegklachten.
Methode
Opzet en populatie
In dit clustergerandomiseerde experiment wezen we 21 huisartsenpraktijken in Nijmegen en omstreken door loting toe aan een groep die tijdens het consult microspirometrie toepaste of aan een controlegroep die de gebruikelijke zorg gaf. Het onderzoek is geregistreerd in het Netherlands Trial Register (registratienummer NL3880).
Geïncludeerd werden mensen die de deelnemende huisartsen consulteerden met luchtwegklachten (dyspneu, hoesten, sputumproductie, piepen op de borst), ouder waren dan 50 jaar, meer dan drie maanden gerookt hadden en geen diagnose COPD en/of astma hadden. Personen met een gedocumenteerde spirometrietest in de afgelopen vijf jaar werden geëxcludeerd.
Interventie en controle
De gebruikte microspirometer was de COPD-6® van Vitalograph [figuur 1].12 De test bestond uit driemaal geforceerd blazen tot aan een geluidssignaal na zes seconden (zie het instructiefilmpje).
De huisartsen in de microspirometriearm volgden een e-learning van 90 minuten over de uitvoering en interpretatie van de test,12 en kregen de instructie om bij patiënten met een FEV1/FEV6 < 0,73 bij microspirometrie een diagnostische spirometrietest te laten uitvoeren.8 Zij hielden gedurende zes maanden een ‘verzamellijst’ bij van alle personen die aan de inclusiecriteria voldeden.
De huisartsen in de controlegroep kregen geen e-learning en geen microspirometers. Zij kregen de instructie om bij personen die aan de inclusiecriteria voldeden een diagnostische spirometrietest te verrichten indien zij die geïndiceerd achtten. Ook deze huisartsen hielden gedurende zes maanden een verzamellijst bij.
De diagnostische spirometrietests werden uitgevoerd in de huisartsenpraktijken zelf. Omdat ten tijde van het onderzoek nog geen afkapwaarde werd aanbevolen op basis van de ondergrens van normaal, definieerden we obstructie als een postbronchodilatoire FEV1/FVC < 0,7.13
Dossieronderzoek
Ten minste drie maanden nadat de deelnemende praktijken waren gestopt met de inclusie van nieuwe patiënten in het onderzoek, genereerden zij een lijst van alle personen ouder dan 50 jaar zonder COPD en/of astma die tijdens deze periode een huisarts hadden geconsulteerd met mogelijk COPD-gerelateerde klachten: dyspneu (ICPC-code R02), hoesten (ICPC-code R05), sputumproductie (ICPC-code R25) of piepen op de borst (ICPC-code R03). Aan de hand van de dossiers bepaalden we de aan- of afwezigheid van de diagnose ‘COPD en/of astma’.
Uitkomstmaat was het percentage patiënten bij wie in het dossier binnen drie maanden na het aanvangsconsult een ‘diagnostische conclusie’ over de aan- of afwezigheid van COPD was vastgelegd en onderbouwd met microspirometrie en/of diagnostische spirometrie.
Analyse
Met behulp van ongepaarde t-, chikwadraat- en mann-whitney-U-toetsen vergeleken we kenmerken van praktijken, huisartsen en patiënten tussen de twee onderzoeksgroepen. Met logistische regressieanalyse corrigeerden we voor clustering op praktijkniveau om groepsverschillen in de effectmaat te analyseren. We berekenden apart de oddsratio’s (OR) voor personen die wel, respectievelijk níet op de verzamellijst stonden. Als criterium voor statistische significantie namen we p < 0,05.
Resultaten
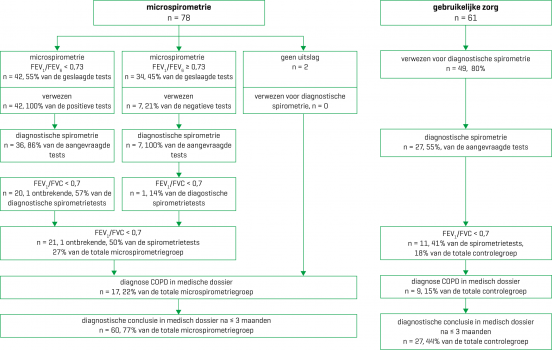
Aan het onderzoek namen 21 huisartsenpraktijken deel met in totaal 88 huisartsen [figuur 2]. Tijdens de inclusieperiode van 1 januari 2013 tot 1 december 2014 werden in totaal 416 bezoekers van de deelnemende praktijken geïncludeerd, variërend van 3 tot 43 per praktijk [tabel].
Figuur 2 | Schematische weergave inclusie, clustering en follow-up
De huisartsen in de microspirometriegroep plaatsten 78 van de 192 deelnemers (41%) op de verzamellijsten; de huisartsen in de controlegroep 61 van de 224 deelnemers (27%). [Figuur 3] toont het diagnostische traject van deze deelnemers. In de microspirometriegroep werd bij 57% van de deelnemers met een prebronchodilatoire FEV1/FEV6 < 0,73 een luchtwegobstructie vastgesteld met diagnostische spirometrie (postbronchodilatoire FEV1/FVC < 0,7). Zeven personen werden ondanks een prebronchodilatoire FEV1/FEV6 ≥ 0,73 toch verwezen voor diagnostische spirometrie, bij één van hen werd een luchtwegobstructie vastgesteld. In de controlegroep werd in 29% van de aangevraagde diagnostische spirometrietests een luchtwegobstructie vastgesteld.
Figuur 3 | Diagnostisch traject van de deelnemers die (micro)spirometrie ondergingen
In de dossiers van deelnemers bij wie microspirometrie was uitgevoerd, vonden wij significant vaker een gedocumenteerde diagnostische conclusie binnen drie maanden dan in de dossiers van deelnemers uit de controlegroep (77 versus 44%; OR 4,3; 95%-betrouwbaarheidsinterval (BI) 1,6 tot 11,5). Het verschil tussen beide onderzoeksgroepen voor deelnemers die niet op de verzamellijsten waren geplaatst was niet significant (30 versus 49%; OR 0,7; 95%-BI 0,3 tot 1,5).
Beschouwing
We onderzochten of huisartsen die een microspirometer gebruiken vaker tot gedocumenteerde en onderbouwde diagnostische conclusies komen over de aan- of afwezigheid van COPD bij patiënten die een verhoogd risico hebben en zich melden met luchtwegklachten. Bij patiënten die werden getest met de microspirometer bleek het diagnostische traject vaker binnen drie maanden te zijn afgerond en vastgelegd in het medisch dossier. Huisartsen met een microspirometer leken diagnostische spirometrie ook selectiever in te zetten.
De huisartsen in de microspirometriegroep leken ook alerter te zijn op COPD dan hun collega’s in de controlegroep, getuige het hogere percentage patiënten dat zij op de verzamellijsten plaatsten (41 versus 27%). Een andere manier om onderdiagnostiek van COPD te verminderen is het gebruik van een screeningsvragenlijst. Eerder onderzoek heeft echter laten zien dat microspirometrie een veel hogere specificiteit heeft dan screeningsvragenlijsten, terwijl de sensitiviteit vergelijkbaar of iets lager is.1617
Sterke en zwakke punten
Sterke punten van dit onderzoek waren dat we microspirometrie vergeleken met gebruikelijke zorg en dat we voor de diagnostische conclusies van de huisartsen uitgingen van de medische dossiers. Onze uitkomstmaat – het percentage patiënten van wie het dossier binnen drie maanden na het initiële consult een diagnostische conclusie bevat over de aan- of afwezigheid van COPD – is klinisch relevant, omdat het (behandel)beleid bij luchtwegklachten voor een belangrijk deel wordt bepaald door die diagnostische conclusie.
Een beperking was dat de deelnemende huisartsen goede redenen gehad kunnen hebben om bepaalde personen niet op hun verzamellijst te noteren, redenen die niet per se uit het medisch dossier zijn te halen.
Implicaties voor de praktijk
Uitvoeren van microspirometrie tijdens het reguliere spreekuur blijkt haalbaar en maakt het mogelijk al tijdens het consult een eerste indruk te krijgen van de aan- of afwezigheid van een luchtwegobstructie. Eerdere onderzoeken gebruikten andere typen microspirometers (bijvoorbeeld de PiKo-6® van nSpire Health), overigens met vergelijkbare onderzoeksuitkomsten.916 Omdat microspirometers zijn ontwikkeld voor gebruik door individuele patiënten, is het bij toepassingen zoals wij die onderzochten belangrijk om mondstukken te gebruiken waardoor niet kan worden ingeademd. Dit om kruisinfecties te voorkomen.
Conclusie
Gebruik van een microspirometer bij personen met een COPD-risicoprofiel die hun huisarts consulteren vanwege luchtwegklachten vergroot de kans dat de aan- of afwezigheid van COPD drie maanden later is gedocumenteerd in het medisch dossier. Wij bevelen huisartsen aan om microspirometrie in de spreekkamer te gaan gebruiken, zodat patiënten met (nog niet gediagnosticeerd) COPD eerder in beeld komen en eerder kan worden begonnen met preventieve maatregelen (stoppen met roken) en behandeling.
Dankbetuiging
De auteurs bedanken stagiaire Maria Vatsolaki voor haar bijdrage aan het onderzoek en aan het eerder verschenen Engelstalige artikel.
| Microspirometrie | Gebruikelijke zorg | |
|---|---|---|
| Praktijken, n | 10 | 11 |
| Huisartsen, n | 36 | 52 |
| Praktijkomvang, n (%) | ||
| ≤ 3 huisartsen | 5 (50) | 3 (27) |
| 4 tot 5 huisartsen | 4 (40) | 4 (36) |
| ≥ 6 huisartsen | 1 (10) | 4 (36) |
| Gemiddeld aantal ingeschreven patiënten, n (SD) | 5450 (3017) | 6389 (3111) |
| Gemiddeld aantal patiënten met COPD, n (SD) | 101 (54) | 111 (63)* |
| Gemiddeld percentage patiënten >50 jaar, % (SD) | 35 (8) | 29 (7) |
| Praktijklocatie, n (%) | ||
| stad | 3 (30) | 9 (82) |
| verstedelijkt gebied | 4 (40) | 0 (0) |
| platteland | 3 (30) | 2 (18) |
| Patiënten, n | 192 | 224 |
| Man, n (%) | 76 (40) | 99 (45) |
| Gemiddelde leeftijd, jaren (SD) | 64,0 (8,3) | 62.7 (7,7)† |
| Rookstatus, n (%) | ||
| huidig roker | 71 (37) | 86 (38) |
| voormalig roker | 105 (55) | 113 (51) |
| onbekend | 16 (8) | 25 (11) |
Literatuur
- 1.↲Snoeck-Stroband JB, Schermer TRJ, Van Schayck CP, Muris JW, Van der Molen T, In ’t Veen JCCM, et al. . Huisarts Wet 2015;58:198-211. NHG-Standaard COPD (derde herziening)
- 2.↲Lusuardi M, De Benedetto F, Paggiaro P, Sanguinetti CM, Brazzola G, Ferri P, et al. . Chest 2006;129:844-52. A randomized controlled trial on office spirometry in asthma and COPD in standard general practice: data from spirometry in Asthma and COPD: a comparative evaluation Italian study
- 3.↲Walker PP, Mitchell P, Diamantea F, Warburton CJ, Davies L. . Eur Respir J 2006;28:945-52. Effect of primary care spirometry on the diagnosis and management of COPD
- 4.↲Salinas GD, Williamson JC, Kalhan R, Thomashow B, Scheckermann JL, Walsh J, et al. . Int J Chron Obstruct Pulmon Dis 2011;6:171-9. Barriers to adherence to chronic obstructive pulmonary disease guidelines by primary care physicians
- 5.↲Bednarek M, Maciejewski J, Wozniak M, Kuca P, Zielinski J. . Thorax 2008;63:402-7. Prevalence, severity and underdiagnosis of COPD in the primary care setting
- 6.↲Shahab L, Jarvis MJ, Britton J, West R. . Thorax 2006;61:1043-7. Prevalence, diagnosis and relation to tobacco dependence of chronic obstructive pulmonary disease in a nationally representative population sample
- 7.↲Vandevoorde J, Verbanck S, Schuermans D, Kartounian J, Vincken W. . Chest 2005;127:1560-4. FEV1/FEV6 and FEV6 as an alternative for FEV1/FVC and FVC in the spirometric detection of airway obstruction and restriction
- 8.↲↲Van den Bemt L, Wouters BC, Grootens J, Denis J, Poels PJ, Schermer TR. . NPJ Prim Care Respir Med 2014;24:14033. Diagnostic accuracy of pre-bronchodilator FEV1/FEV6 from microspirometry to detect airflow obstruction in primary care: a randomised cross-sectional study
- 9.↲↲Frith P, Crockett A, Beilby J, Marshall D, Attewell R, Ratnanesan A, et al. S. Prim Care Respir J 2011;20:190-8. implified COPD screening: validation of the PiKo-6(R) in primary care
- 10.↲Thorn J, Tilling B, Lisspers K, Jorgensen L, Stenling A, Stratelis G. . Prim Care Respir J 2012;21:159-66. Improved prediction of COPD in at-risk patients using lung function pre-screening in primary care: a real-life study and cost-effectiveness analysis
- 11.↲Miravitlles M, Andreu I, Romero Y, Sitjar S, Altes A, Anton E. . Br J Gen Pract 2012;62:e68-75. Difficulties in differential diagnosis of COPD and asthma in primary care
- 12.↲↲Vitalograph COPD-6 user training manual. Ennis (Ireland): Vitalograph, 2007. , geraadpleegd februari 2009. https://vitalograph.com
- 13.↲Smeele IJ, Van Weel C, Van Schayck CP, Van der Molen T, Thoonen B, Schermer T, et al. NHG-Standaard COPD (tweede herziening). Huisarts Wet 2007;50:362-79.
- 14.↲Dirven JA, Tange HJ, Muris JW, Van Haaren KM, Vink G, Van Schayck OC. . Prim Care Respir J 2013;22:331-7. Early detection of COPD in general practice: patient or practice managed? A randomised controlled trial of two strategies in different socioeconomic environments
- 15.↲Dirven JA, Tange HJ, Muris JW, Van Haaren KM, Vink G, Van Schayck OC. . Prim Care Respir J 2013;22:338-43. Early detection of COPD in general practice: implementation, workload and socioeconomic status. A mixed methods observational study
- 16.↲↲Sichletidis L, Spyratos D, Papaioannou M, Chloros D, Tsiotsios A, Tsagaraki V, et al. . Prim Care Respir J 2011;20:184-9. A combination of the IPAG questionnaire and PiKo-6(R) flow meter is a valuable screening tool for COPD in the primary care setting
- 17.↲Llordés M, Zurdo E, Jaén Á, Vázquez I, Pastrana L, Miravitlles M. COPD 2017;14:43-51. Which is the best screening strategy for COPD among smokers in primary care?
- 18.↲Kim JK, Lee CM, Park JY, Kim JH, Park SH, Jang SH, et al. . Medicine 2016;95:e5683. Active case finding strategy for chronic obstructive pulmonary disease with handheld spirometry
Reacties
Er zijn nog geen reacties.