-
Deze standaard vervangt de NHG-Standaard Erectiele disfunctie.
-
De NHG-Standaard Seksuele klachten beschrijft diagnostiek en beleid bij de meestvoorkomende seksuele klachten: bij vrouwen zijn dit verminderde zin en opwindingsproblemen, dyspareunie en orgasmeproblemen; bij mannen erectieklachten en vroegtijdige zaadlozing.
-
De huisarts kan een aantal specifieke (symptoom)diagnoses stellen. In veel gevallen is een oorzakelijke factor bepalend voor het beleid (zoals seksueel trauma, relatieproblemen).
-
Bij de behandeling van seksuele klachten staan voorlichting en niet-medicamenteuze adviezen centraal; er is aandacht voor de diverse aspecten van seksueel functioneren: lichamelijk, psychisch, relationeel, sociaal/cultureel en genderverschillen.
-
Bij oppervlakkige dyspareunie wordt geadviseerd geen seksuele handelingen die pijn geven te verrichten (‘pijnverbod’) naast bekkenfysiotherapie en eventueel het advies het pijnlijke gebied met een indifferente crème te masseren.
-
Bij verminderde zin of opwindingsproblemen kan in veel gevallen met voorlichting worden volstaan.
-
Bij vroegtijdige zaadlozing volstaat meestal voorlichting en advies.
-
Bij erectiele disfunctie met een overwegend lichamelijke oorzaak kan worden behandeld met leefstijladviezen, een PDE-5-remmer of met hulpmiddelen. Bij een overwegend psychische oorzaak kan de huisarts zelf adviezen geven of verwijzen.
Inbreng van de patiënt
Afweging door de huisarts
Delegeren van taken
Inleiding
Achtergronden
Begrippen
Epidemiologie
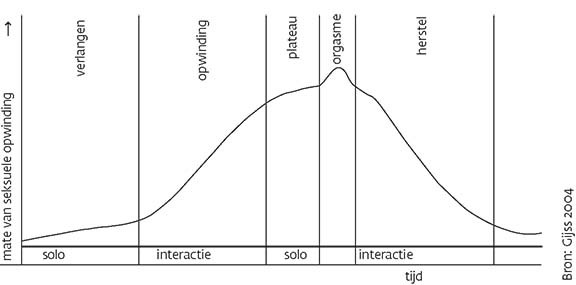
Fysiologie
Pathofysiologie
Seksuele diversiteit
Belemmeringen bij seksualiteit22
- inadequate stimulatie (seksuele prikkels);
- beperkt seksueel (erotisch) repertoire;
- prestatiegerichte seksuele activiteit;
- seksuele problemen bij partner;
- irreële verwachtingen (mythes).
- anatomische, hormonale, neurologische, cardiovasculaire aandoeningen;
- medicatiegebruik;
- behandeling (chirurgie, bestraling bekkengebied, chemotherapie).
- stress en life-events;
- depressie, woede, angst;
- belemmerende negatieve gedachten;
- negatief zelf- of lichaamsbeeld;
- negatieve seksuele ervaringen.
- relatieproblemen;
- miscommunicatie over wensen en grenzen;
-
angst voor ongewenste zwangerschap of soa;
-
repressieve culturele of religieuze waarden en normen;
-
geen partner; geen geschikte, rustige plek, angst gezien of gehoord te worden.
Richtlijnen diagnostiek
Signalering seksuele klachten
- onderbuikklachten;
- urologische klachten;
- gynaecologische klachten, zoals soa’s, recidiverende candida-infecties of subfertiliteit.
-
psychische problematiek, zoals een depressie;
-
(reeds bekend) seksueel misbruik of mishandeling in de voorgeschiedenis;
-
chronische lichamelijke aandoeningen, zoals diabetes mellitus, COPD, maligniteiten, hart- en vaatziekten; chronisch gebruik van geneesmiddelen die in verband worden gebracht met seksuele bijwerkingen;24
-
een zieke of langdurig opgenomen partner.
Seksualiteit bespreekbaar maken22
-
Bij deze aandoening/klachten hebben sommige patiënten ook seksuele klachten. Herkent u dat?
-
Mag ik u iets vragen over seksualiteit/het vrijen/uw relatie?
-
Bent u seksueel actief/in hoeverre speelt seksualiteit in uw leven een rol?
-
Heeft uw aandoening/behandeling/situatie geleid tot verandering van seksualiteit/het vrijen/uw relatie?
-
In hoeverre heeft u daar last van?
-
Wilt u hier hulp voor?
Anamnese
-
Duur en beloop van de klachten (altijd aanwezig geweest, of later ontstaan)?
-
Zijn de klachten bij elke seksuele activiteit aanwezig of alleen in bepaalde situaties (alleen met partner of ook bij masturbatie, kijken naar erotisch materiaal, eventueel andere partner)?
-
Ernst van de klachten en hinder, ook van de eventuele partner.
-
Zin, opwinding, orgasme (te snel, laat, afwezig).
-
Is coïtus (nog) mogelijk?
-
Wat gaat op seksueel gebied wel goed?
-
Seksuele voorkeur (hetero- of homoseksueel, homoseksualiteit in een heterorelatie of een andere seksuele voorkeur).
-
Angst voor coïtus, pijn, soa, zwangerschap.
-
Schuldgevoel, belemmerende gedachten.
-
Negatieve ervaringen in het verleden, misbruik, incest.
-
Heeft de partner (ook) seksuele problemen?
-
Zijn er relatieproblemen?
-
Voorgeschiedenis, comorbiditeit, fertiliteitsproblemen, gebruik van medicatie, cardiovasculaire risicofactoren.
Vrouwen
-
Moment van pijn (tijdens/na coïtus). Ook pijn buiten seks (tampon, vinger) of alleen in specifieke situaties? Wat doet de patiënt bij pijn (doorgaan of stoppen, andere manier)?
-
Lokalisatie (vulva, introïtus, diep vaginaal, onderbuik).
-
Mictie/defecatieklachten, incontinentie (kan wijzen op bekkenbodemproblematiek).
-
(Andere) vaginale klachten (jeuk, fluor, prolaps, littekens, bijvoorbeeld ten gevolge van een bevalling?).
-
Is er een kinderwens?
-
Voldoende seksuele stimulatie?
-
Somberheid, interesseverlies (aanwijzingen voor een depressie)?
-
Kennis over anatomie, fysiologie en adequate stimulatie (stimulatie clitoris nodig voor orgasme, alleen coïtus leidt bij vrouwen zelden tot orgasme).
Mannen
-
Heeft u het gevoel onvoldoende controle te hebben over het moment van ejaculatie?
-
Schatting van de gemiddelde tijd tussen het moment van penetratie en ejaculatie.
-
Nachtelijke en/of ochtenderecties.
-
Mate van stijfheid bij coïtus of masturbatie (kort of helemaal afwezig, coïtus wel of niet mogelijk).
-
Voldoende seksuele stimulatie.
-
Pijn, vorm- of standsverandering van de penis.
Lichamelijk onderzoek
Bij vrouwen
-
Inspectie van uitwendige genitalia en onderzoek van de bekkenbodem ter uitsluiting van lichamelijke oorzaken (lichen sclerosus of planus, candidiasis, psoriasis inversa, eczeem, traumata, prolaps, blaasjes (herpes), condylomata, fluor, littekens, atrofie).
-
Vraag de vrouw de plaats van de pijn aan te wijzen. Eventueel kan het pijnlijke gebied in het vestibulum met een wattenstokje worden aangeraakt, waarop de patiënte kan aangeven of ze de pijn herkent.25
-
Beoordeel de bekkenbodem: is controle mogelijk bij de opdracht aan-/ontspannen en persen?3 Ga na of aanspannen op één getoucheerde vinger mogelijk is. Als de vrouw niet in staat is om de juiste spieren aan te spannen of niet in staat is deze spieren vervolgens weer te ontspannen is er mogelijk onvoldoende controle en/of inadequate bekkenbodemspanning.
Bij mannen
Aanvullend onderzoek
Bij vrouwen
Bij mannen
Evaluatie
Vrouwen
-
Oppervlakkige dyspareunie met (aanwijzingen voor) een specifieke lichamelijke oorzaak.
-
Oppervlakkige dyspareunie zonder specifieke lichamelijke oorzaak: bij pijn tijdens de coïtus, indien er geen aanwijzingen zijn voor een specifieke oorzaak. Vulvair erytheem kan hierbij aanwezig zijn. Bij aanhoudende of herhaaldelijke klachten gedurende minimaal 3 maanden is er sprake van PVD.
-
Vaginisme: bij aanhoudende problemen om een penis, vinger, speculum of iets anders in de vagina naar binnen te brengen, ondanks de uitdrukkelijke wens van de vrouw.
-
Verminderde zin of opwindingsproblemen: bij weinig of ontbreken van seksuele activiteit, initiatief, verlangen, opwinding en/of fantasie, opwindingsgevoelens, zwelling of lubricatie waarbij patiënte aangeeft daar last van te hebben.
-
Orgasmeproblemen: bij aanhoudend of herhaaldelijk niet kunnen bereiken van een orgasme bij voldoende en adequate seksuele stimulatie in situaties waarbij dit wel wordt gewenst.
Mannen
Oorzakelijke factoren
-
beperkte kennis van seksualiteit, anatomie en werking geslachtsorganen;
-
comorbiditeit;
-
bijwerkingen van medicatie;
-
relatieproblemen;
-
seksueel trauma.
Richtlijnen beleid
Voorlichting en algemene adviezen
Kennis van seksualiteit, anatomie en werking geslachtsorganen
Comorbiditeit
Bijwerkingen van medicatie
Partner en relatieproblemen
Beleid bij specifieke klachten
Dyspareunie
-
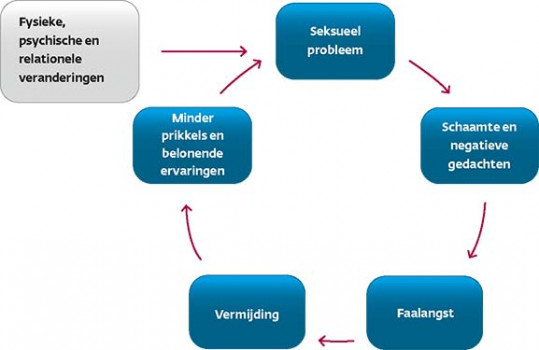
Geef uitleg over de vicieuze cirkel van onvoldoende opwinding en lubricatie, pijn, inadequaat pijngedrag en de rol van (on)plezierige seks (zie Pijn en vermijding). Geef om deze cirkel te doorbreken een ‘pijnverbod’ tot aan de volgende afspraak. Dit betekent dat geen handelingen worden verricht die pijn zouden kunnen geven (‘pijnvrij vrijen’). In de praktijk betekent dit vaak een coïtusverbod en aanmoediging van niet-coïtale vormen van seks.
-
Eventueel kan bij lokale pijn het pijnlijke gebied tweemaal daags met een indifferente crème (vaselinecetomacrogolcrème, vaselinelanettecrème of vaseline/paraffine ana) worden gemasseerd. Dit dient ter bescherming van de huid en om te wennen aan aanraking. Gebruik van lidocaïnecrème wordt afgeraden.
-
Leg uit dat onvoldoende ontspanning van de bekkenbodemspieren tot frictie en pijn kan leiden bij coïtus en op deze manier de seksuele problemen in stand houdt. Verwijs bij aanwijzingen voor bekkenbodemproblematiek naar een bekkenfysiotherapeut. Deze kan de patiënte leren controle te krijgen over de bekkenbodem.42
-
Maak een vervolgafspraak na 6 weken om het resultaat van het pijnverbod, het herstel van zin, opwinding en plezier en eventuele vragen of belemmeringen te bespreken. Herhaal deze vervolgafspraak eventueel enkele keren.
-
Verwijs bij uitblijven van verbetering ondanks behandeling of bij ernstige klachten naar een seksuoloog.
-
In therapieresistente gevallen kan een chirurgische ingreep, waarbij de pijnlijke gebieden worden verwijderd, een laatste optie zijn.42 Dit wordt beslist niet geadviseerd voordat alle stappen van een seksuologische behandeling zijn geprobeerd.
-
Leg uit dat dyspareunie na de menopauze een gevolg kan zijn van onvoldoende lubricatie. Door vaginale atrofie komt de lubricatie wat langzamer op gang. Voor voldoende lubricatie in de postmenopauze is een voldoende lange, adequate seksuele stimulatie noodzakelijk (zie: Verandering seksualiteit bij ouder worden).38
-
Postmenopauzale vrouwen met dyspareunie als gevolg van atrofie kunnen tevens worden behandeld met lokale oestrogenen (zie NHG-standaard De overgang).
Vaginisme
Verminderde zin of opwindingsproblemen
Orgasmeproblemen
Literatuur
- 1.Bij verwijzing naar NHG-producten: zie www.nhg.org.
- 2.Abdel-Hamid IA, El Naggar EA, El Gilany AH. Assessment of as needed use of pharmacotherapy and the pause-squeeze technique in premature ejaculation. Int J Impot Res. 2001;13(1):41-45.
- 3.Althof SE, Abdo CH, Dean J, Hackett G, Mccabe M, Mcmahon CG, et al. International Society for Sexual Medicine’s guidelines for the diagnosis and treatment of premature ejaculation. J Sex Med 2010;7:2947-69.
- 4.Althof SE, Rosen RC, Perelman MA, Rubio-Aurioles E. Standard operating procedures for taking a sexual history. J Sex Med 2013;10:26-35.
- 5.Althof SE, McMahon CG, Waldinger MD, Serefoglu EC, Shindel AW, Adaikan PG, et al. An update of the international society of sexual medicine’s guidelines for the diagnosis and treatment of premature ejaculation (pe). J Sex Med 2014;11:1392-422.
- 6.APA. Handboek voor de classificatie van psychische stoornissen DSM-5. Nederlandse vertaling van Diagnostic and Statistical Manual of Mental Disorders, 5th edition. Amsterdam: American Psychiatric Association/Boom, 2014.
- 7.Andrews JC. Vulvodynia interventions – systematic review and evidence grading. Obstet Gynecol Surv 2011;66:299-315.
- 8.Araujo AB, Dixon JM, Suarez EA, Murad MH, Guey LT, Wittert GA. Clinical review: Endogenous testosterone and mortality in men: a systematic review and meta-analysis. J Clin Endocrinol Metab 2011;96:3007-19.
- 9.Arnold LD, Bachmann GA, Rosen R, Rhoads GG. Assessment of vulvodynia symptoms in a sample of US women: a prevalence survey with a nested case control study. Am J Obstet Gynecol 2007;196:128.e1-6.
- 10.Asimakopoulos AD, Miano R, Finazzi AE, Vespasiani G, Spera E. Does current scientific and clinical evidence support the use of phosphodiesterase type 5 inhibitors for the treatment of premature ejaculation? A systematic review and meta-analysis. J Sex Med 2012;9:2404-16.
- 11.Atiemo HO, Szostak MJ, Sklar GN. Salvage of sildenafil failures referred from primary care physicians. J Urol 2003;170:2356-8.
- 12.Avis NE, Brockwell S, Randolph JF, Jr., Shen S, Cain VS, Ory M, et al. Longitudinal changes in sexual functioning as women transition through menopause: results from the Study of Women’s Health Across the Nation. Menopause 2009;16:442-52.
- 13.Bacon CG, Mittleman MA, Kawachi I, Giovannucci E, Glasser DB, Rimm EB. Sexual function in men older than 50 years of age: results from the health professionals follow-up study. Ann Intern Med 2003;139:161-8.
- 14.Bakker R, De Graaf H, De Haas S, Kedde H, Kruijer H, Wijsen C. Seksuele gezondheid in Nederland. Utrecht: Rutgers Nisso Groep, 2009.
- 15.Barlow DH. Causes of sexual dysfunction: the role of anxiety and cognitive interference. J Consult Clin Psychol 1986;54:140-8.
- 16.Basson R. Using a different model for female sexual response to address women’s problematic low sexual desire. J Sex Marital Ther 2001;27:395-403.
- 17.Basson R, Mcinnes R, Smith MD, Hodgson G, Koppiker N. Efficacy and safety of sildenafil citrate in women with sexual dysfunction associated with female sexual arousal disorder. J Womens Health Gend Based Med 2002;11:367-77.
- 18.Beckman N, Waern M, Gustafson D, Skoog I. Secular trends in self reported sexual activity and satisfaction in Swedish 70 year olds: cross sectional survey of four populations, 1971-2001. BMJ 2008;337:a279.
- 19.Bergeron S, Binik YM, Khalife S, Pagidas K, Glazer HI. Vulvar vestibulitis syndrome: reliability of diagnosis and evaluation of current diagnostic criteria. Obstet Gynecol 2001;98:45-51.
- 20.Berman JR, Berman LA, Toler SM, Gill J, Haughie S. Safety and efficacy of sildenafil citrate for the treatment of female sexual arousal disorder: a double-blind, placebo controlled study. J Urol 2003;170:2333-8.
- 21.Berner M, Gunzler C. Efficacy of psychosocial interventions in men and women with sexual dysfunctions – a systematic review of controlled clinical trials: part 1-the efficacy of psychosocial interventions for male sexual dysfunction. J Sex Med 2012;9:3089-107.
- 22.Bijl D. Testosteronpleister (Intrinsa), behandeling van verminderd seksueel verlangen bij vrouwen (2009). http://gebu.artsennet.nl/Archief/Tijdschriftartikel/Testosteronpleister-Intrinsa-behandeling-van-verminderd-seksueel-verlangen-bij-vrouwen.htm.
- 23.Bijl D. Methylfenidaat, atomoxetine en priapisme (2014). http://gebu.artsennet.nl/Archief/Tijdschriftartikel/methylfenidaat-atomoxetine-en-priapisme.htm.
- 24.Biswas M, Hampton D, Newcombe RG, Rees DA. Total and free testosterone concentrations are strongly influenced by age and central obesity in men with type 1 and type 2 diabetes but correlate weakly with symptoms of androgen deficiency and diabetes-related quality of life. Clin Endocrinol (Oxf) 2012;76:665-73.
- 25.Bolona ER, Uraga MV, Haddad RM, Tracz MJ, Sideras K, Kennedy CC, et al. Testosterone use in men with sexual dysfunction: a systematic review and meta-analysis of randomized placebo-controlled trials. Mayo Clin Proc 2007;82:20-8.
- 26.Brown DA, Kyle JA, Ferrill MJ. Assessing the clinical efficacy of sildenafil for the treatment of female sexual dysfunction. Ann Pharmacother 2009;43:1275-85.
- 27.Calof OM, Singh AB, Lee ML, Kenny AM, Urban RJ, Tenover JL, et al. Adverse events associated with testosterone replacement in middle-aged and older men: a meta-analysis of randomized, placebo-controlled trials. J Gerontol A Biol Sci Med Sci 2005;60:1451-7.
- 28.Cao S, Yin X, Wang Y, Zhou H, Song F, Lu Z. Smoking and risk of erectile dysfunction: systematic review of observational studies with meta-analysis. PLoS One 2013;8:e60443.
- 29.Carson CC. Cardiac safety in clinical trials of phosphodiesterase 5 inhibitors. Am J Cardiol 2005;96:37M-41M.
- 30.Caruso S, Intelisano G, Lupo L, Agnello C. Premenopausal women affected by sexual arousal disorder treated with sildenafil: a double-blind, cross-over, placebo-controlled study. BJOG 2001;108:623-8.
- 31.Cavalcanti AL, Bagnoli VR, Fonseca AM, Pastore RA, Cardoso EB, Paixao JS, et al. Effect of sildenafil on clitoral blood flow and sexual response in postmenopausal women with orgasmic dysfunction. Int J Gynaecol Obstet 2008;102:115-9.
- 32.Chan SS, Leung DY, Abdullah AS, Lo SS, Yip AW, Kok WM, et al. Smoking-cessation and adherence intervention among Chinese patients with erectile dysfunction. Am J Prev Med 2010;39:251-8.
- 33.Chang SW, Fine R, Siegel D, Chesney M, Black D, Hulley SB. The impact of diuretic therapy on reported sexual function. Arch Intern Med 1991;151:2402-8.
- 34.Commissie voor Farmaceutische Hulp. Farmacotherapeutisch Kompas 2007. Amstelveen: College voor zorgverzekeringen, 2007.
- 35.Corona G, Isidori AM, Buvat J, Aversa A, Rastrelli G, Hackett G, et al. Testosterone supplementation and sexual function: a meta-analysis study. J Sex Med 2014;11:1577-92.
- 36.Dahabreh IJ, Paulus JK. Association of episodic physical and sexual activity with triggering of acute cardiac events: systematic review and meta-analysis. JAMA. 2011;305(12):1225-1233.
- 37.Davis AR, Castano PM. Oral contraceptives and libido in women. Annu Rev Sex Res 2004;15:297-320.
- 38.De Boer BJ, Nijeholt AA, Kleinjans HA. Intracaverneuze auto-injectietherapie met papaverine-fentolamine via een auto-injectiepen bij patiënten met een erectiestoornis: vergelijkbare resultaten bij huisarts en uroloog. Ned Tijdschr Geneeskd. 2001;145(16):783-787.
- 39.De Graaf H. Van alle leeftijden. De seksuele levensloop van conceptie tot overlijden. Utrecht: Rutgers WPF; 2013.
- 40.De Jong J, Ramakers MJ, Van Lunsen HW. Het vulvair vestibulitis syndroom, een review. De dynamiek van een pijnlijk syndroom. Tijdschrift voor Seksuologie 1998;22:52-61.
- 41.Delamater J, Karraker A. Sexual functioning in older adults. Curr Psychiatry Rep 2009;11:6-11.
- 42.Ding EL, Song Y, Malik VS, Liu S. Sex differences of endogenous sex hormones and risk of type 2 diabetes: a systematic review and meta-analysis. JAMA 2006;295:1288-99.
- 43.Dong JY, Zhang YH, Qin LQ. Erectile dysfunction and risk of cardiovascular disease: meta-analysis of prospective cohort studies. J Am Coll Cardiol 2011;58:1378-85.
- 44.Drory Y, Shapira I, Fisman EZ, Pines A. Myocardial ischemia during sexual activity in patients with coronary artery disease. Am J Cardiol 1995;75:835-7.
- 45.Dyer K, Das Nair R. Why don’t healthcare professionals talk about sex? A systematic review of recent qualitative studies conducted in the United kingdom. J Sex Med 2013;10:2658-70.
- 46.Ekhart GC, Van Puijenbroek EP. Blijvende seksuele functiestoornissen na staken van een SSRI? Tijdschr Psychiatr 2014;56:336-40.
- 47.Ekman P, Sjögren L, Englund G, Persson BE. Optimizing the therapeutic approach of transurethral alprostadil. BJU Int 2000;86:68-74.
- 48.Fazio L, Brock G. Erectile dysfunction: management update. CMAJ 2004;170:1429-37.
- 49.Feldman HA, Goldstein I, Hatzichristou DG, Krane RJ, Mckinlay JB. Impotence and its medical and psychosocial correlates: results of the Massachusetts Male Aging Study. J Urol 1994;151:54-61.
- 50.Feldman HA, Johannes CB, Derby CA, Kleinman KP, Mohr BA, Araujo AB, et al. Erectile dysfunction and coronary risk factors: prospective results from the Massachusetts male aging study. Prev Med 2000;30:328-38.
- 51.Fernandez-Balsells MM, Murad MH, Lane M, Lampropulos JF, Albuquerque F, Mullan RJ, et al. Clinical review 1: Adverse effects of testosterone therapy in adult men: a systematic review and meta-analysis. J Clin Endocrinol Metab 2010;95:2560-75.
- 52.Feys F, Devroey D. Dapoxetine for premature ejaculation: a harmful placebo? ResearchGate 2014. 07/2014. doi:10.13140/2.1.3428.4169
- 53.Friedrich EG, Jr. Vulvar vestibulitis syndrome. J Reprod Med 1987;32:110-4.
- 54.Frühauf S, Gerger H, Schmidt HM, Munder T, Barth J. Efficacy of psychological interventions for sexual dysfunction: a systematic review and meta-analysis. Arch Sex Behav 2013;42:915-33.
- 55.Fulgham PF, Cochran JS, Denman JL, Feagins BA, Gross MB, Kadesky KT, et al. Disappointing initial results with transurethral alprostadil for erectile dysfunction in a urology practice setting. J Urol 1998;160(6 Pt 1):2041-2046.
- 56.Gebu. Geneesmiddelengeïnduceerde seksuele functiestoornissen (2013). http://gebu.artsennet.nl/Archief/Tijdschriftartikel/Geneesmiddelengeinduceerde-seksuele-functiestoornissen.htm
- 57.Gijs L, Gianotten W, Vanwesenbeeck I, Weijenborg P. Seksuologie, leerboek. Houten: Bohn Stafleu van Loghum, 2004.
- 58.Graham CA. The DSM diagnostic criteria for female orgasmic disorder. Arch Sex Behav 2010;39:256-70.
- 59.Grimm RH, Jr., Grandits GA, Prineas RJ, Mcdonald RH, Lewis CE, Flack JM, et al. Long-term effects on sexual function of five antihypertensive drugs and nutritional hygienic treatment in hypertensive men and women. Treatment of Mild Hypertension Study (TOMHS). Hypertension 1997;29:8-14.
- 60.Grossman M. Testosterone and glucose metabolism in men: current concept and controversies. J Endocrinol 2014:R37-R55.
- 61.Gruenwald I, Shenfeld O, Chen J, Raviv G, Richter S, Cohen A, et al. Positive effect of counseling and dose adjustment in patients with erectile dysfunction who failed treatment with sildenafil. Eur Urol 2006;50:134-40.
- 62.Guo W, Liao C, Zou Y, Li F, Li T, Zhou Q, et al. Erectile dysfunction and risk of clinical cardiovascular events: a meta-analysis of seven cohort studies. J Sex Med 2010;7:2805-16.
- 63.Gupta BP, Murad MH, Clifton MM, Prokop L, Nehra A, Kopecky SL. The effect of lifestyle modification and cardiovascular risk factor reduction on erectile dysfunction: a systematic review and meta-analysis. Arch Intern Med 2011;171:1797-803.
- 64.Haefner HK. Report of the International Society for the Study of Vulvovaginal Disease terminology and classification of vulvodynia. J Low Genit Tract Dis 2007;11:48-9.
- 65.Hall SA, Esche GR, Araujo AB, Travison TG, Clark RV, Williams RE, et al. Correlates of low testosterone and symptomatic androgen deficiency in a population-based sample. J Clin Endocrinol Metab 2008;93:3870-7.
- 66.Harlow BL, Stewart EG. Adult-onset vulvodynia in relation to childhood violence victimization. Am J Epidemiol 2005;161:871-80.
- 67.Hatzichristou D, Moysidis K, Apostolidis A, Bekos A, Tzortzis V, Hatzimouratidis K, et al. Sildenafil failures may be due to inadequate patient instructions and follow-up: a study on 100 non-responders. Eur Urol 2005;47:518-22.
- 68.Hauck EW, Weidner W. Francois de la Peyronie and the disease named after him. Lancet 2001;357:2049-51.
- 69.Haylen BT, De Ridder D, Freeman RM, Swift SE, Berghmans B, Lee J, et al. An International Urogynecological Association (IUGA)/International Continence Society (ICS) joint report on the terminology for female pelvic floor dysfunction. Int Urogynecol J 2010;21:5-26.
- 70.Hellstrom WJ. History, epidemiology, and clinical presentation of Peyronie’s disease. Int J Impot Res 2003;15 Suppl 5:S91-S2.
- 71.Hsu B, Cumming RG, Blyth FM, Naganathan V, Le Couteur DG, Seibel MJ, et al. The longitudinal relationship of sexual function and androgen status in older men: The concord health and ageing in men project. J Clin Endocrinol Metab 2015;100:1350-8.
- 72.Isidori AM, Giannetta E, Gianfrilli D, Greco EA, Bonifacio V, Aversa A, et al. Effects of testosterone on sexual function in men: results of a meta-analysis. Clin Endocrinol (Oxf) 2005;63:381-94.
- 73.Jackson G, Rosen RC, Kloner RA, Kostis JB. The second Princeton consensus on sexual dysfunction and cardiac risk: new guidelines for sexual medicine. J Sex Med 2006;3:28-36.
- 74.Kedde H. Seksuele disfuncties in Nederland: prevalentie en samenhangende factoren. Tijdschrift voor Seksuologie 2012;36:98-108.
- 75.Kedde H, Donker GA, Leusink P. Incidentie van seksuele functieproblemen. Huisarts Wet 2013;56:62-5.
- 76.Kloner RA, Hutter AM, Emmick JT, Mitchell MI, Denne J, Jackson G. Time course of the interaction between tadalafil and nitrates. J Am Coll Cardiol 2003;42:1855-60.
- 77.KNMP. Informatorium medicamentorum (2015). http://www.knmp.nl/producten-en-diensten/informatorium-medicamentorum-im-in-de-knmp-kennisbank.
- 78.Ko DT, Hebert PR, Coffey CS, Sedrakyan A, Curtis JP, Krumholz HM. Beta-blocker therapy and symptoms of depression, fatigue, and sexual dysfunction. Jama 2002;288:351-7.
- 79.KWF. Kanker en seksualiteit (2015). http://www.kwf.nl/SiteCollectionDocuments/brochure-Kanker-en-seksualiteit.pdf.
- 80.Laan E, Van Lunsen RH. Hormones and sexuality in postmenopausal women: a psychophysiological study. J Psychosom Obstet Gynaecol 1997;18:126-33.
- 81.Landry T, Bergeron S, Dupuis MJ, Desrochers G. The treatment of provoked vestibulodynia: a critical review. Clin J Pain 2008;24:155-71.
- 82.Lareb. Citalopram and priapism (2007). http://databankws.lareb.nl/downloads/kwb_2006_4_citalopr.pdf.
- 83.Laumann EO, Nicolosi A, Glasser DB, Paik A, Gingell C, Moreira E, et al. Sexual problems among women and men aged 40-80 y: prevalence and correlates identified in the Global Study of Sexual Attitudes and Behaviors. Int J Impot Res 2005;17:39-57.
- 84.Leucht C, Huhn M, Leucht S. Amitriptyline versus placebo for major depressive disorder. Cochrane Database Syst Rev 2012;12:CD009138.
- 85.Leusink P, Waldinger M, Laan E, Van Lankveld J, Meuleman E, Reisman C, et al. Richtlijn vroegtijdige zaadlozing (2012). Tijdschrift voor Seksuologie 2012;36:48-57.
- 86.Leusink P, Ramakers MJ. Handboek seksuele gezondheid. Assen: Van Gorcum, 2014.
- 87.Li WQ, Qureshi AA, Robinson KC, Han J. Sildenafil use and increased risk of incident melanoma in US men: a prospective cohort study. JAMA Intern Med 2014.
- 88.Lindau ST, Gavrilova N. Sex, health, and years of sexually active life gained due to good health: evidence from two US population based cross sectional surveys of ageing. BMJ 2010;340:c810.
- 89.Lindsay MB, Schain DM, Grambsch P, Benson RC, Beard CM, Kurland LT. The incidence of Peyronie’s disease in Rochester, Minnesota, 1950 through 1984. J Urol 1991;146:1007-9.
- 90.McCullough AR, Barada JH, Fawzy A, Guay AT, Hatzichristou D. Achieving treatment optimization with sildenafil citrate (Viagra) in patients with erectile dysfunction. Urology 2002;60:28-38.
- 91.McMahon CG, Althof SE, Waldinger MD, Porst H, Dean J, Sharlip ID, et al. An evidence-based definition of lifelong premature ejaculation: report of the International Society for Sexual Medicine (ISSM) ad hoc committee for the definition of premature ejaculation. J Sex Med 2008;5:1590-606.
- 92.McMahon CG, Althof SE, Kaufman JM, Buvat J, Levine SB, Aquilina JW, et al. Efficacy and safety of dapoxetine for the treatment of premature ejaculation: integrated analysis of results from five phase 3 trials. J Sex Med 2011;8:524-39.
- 93.Melnik T, Soares BG, Nasselo AG. Psychosocial interventions for erectile dysfunction. Cochrane Database Syst Rev 2007:CD004825.
- 94.Melnik T, Althof S, Atallah AN, Puga ME, Glina S, Riera R. Psychosocial interventions for premature ejaculation. Cochrane Database Syst Rev 2011:CD008195.
- 95.Melnik T, Hawton K, Mcguire H. Interventions for vaginismus. Cochrane Database Syst Rev 2012;12:CD001760.
- 96.Meuleman E, Wiersma T, Meinhardt W, Haensel S. NVU-Richtlijn diagnostiek en behandeling van erectiele disfunctie. Utrecht: NVU, 2001.
- 97.Miwa Y, Kaneda T, Yokoyama O. Correlation between the Aging Males’ Symptoms Scale and sex steroids, gonadotropins, dehydroepiandrosterone sulfate, and growth hormone levels in ambulatory men. J Sex Med 2006;3:723-6.
- 98.Morales A, Buvat J, Gooren LJ, Guay AT, Kaufman JM, Tan HM, et al. Endocrine aspects of sexual dysfunction in men. J Sex Med 2004;1:69-81.
- 99.Moreira EDJ, Brock G, Glasser DB, Nicolosi A, Laumann EO, Paik A, et al. Help-seeking behaviour for sexual problems: the global study of sexual attitudes and behaviors. Int J Clin Pract 2005;59:6-16.
- 100.Mulhall J, Althof SE, Brock GB, Goldstein I, Junemann KP, Kirby M. Erectile dysfunction: monitoring response to treatment in clinical practice – recommendations of an international study panel. J Sex Med 2007;4:448-64.
- 101.Muller JE, Mittleman MA, Maclure M, Sherwood JB, Tofler GH. Triggering myocardial infarction by sexual activity. Low absolute risk and prevention by regular physical exertion. Determinants of Myocardial Infarction Onset Study Investigators. JAMA 1996;275:1405-9.
- 102.Nehra A. Peyronie’s disease. In: Porst H, Buvat J, Adaikan G, Alexander J, Althof E, editors. Standard practice in sexual medicine. Malden (MA) Blackwell, 2006.
- 103.NICE. The management of lower urinary tract symptoms in men. full guideline 3 (2010). http://www.nice.org.uk/guidance/cg97/resources/cg97-lower-urinary-tract-symptoms-full-guideline3
- 104.Nicolosi A, Glasser DB, Moreira ED, Villa M. Prevalence of erectile dysfunction and associated factors among men without concomitant diseases: a population study. Int J Impot Res 2003;15:253-7.
- 105.Nieuwenhuijzen Kruseman AC. Laat hypogonadisme (‘late-onset hypogonadism’) bij mannen: onzekere ziekte-entiteit en reserves bij de behandeling met testosteron. Ned Tijdschr Geneeskd 2006;150:1925-8.
- 106.NIH. Consensus conference. Impotence. NIH consensus development panel on impotence. JAMA 1993;270:83-90.
- 107.NIVEL. Wie heeft welke gezondheidsproblemen? Incidenties en prevalenties (2013). http://www.nivel.nl/NZR/inci
- 108.NKUDIC. Peyronie’s disease. Nih-publication 06-3902 (2014). http://www.niddk.nih.gov/health-information/health-topics/urologic-disease/peyronies-disease/Documents/peyronie_508.pdf
- 109.Oosterhuis I, Heijting L, Van Puijenbroek E. Spontaneous ejaculation with the use of noradrenergic reuptake inhibitors. Eur J Clin Pharmacol 2012;68:1461-2.
- 110.Padma-Nathan H, Hellstrom WJ, Kaiser FE, Labasky RF, Lue TF, Nolten WE, et al. Treatment of men with erectile dysfunction with transurethral alprostadil. Medicated Urethral System for Erection (MUSE) Study Group. N Engl J Med. 1997;336(1):1-7.
- 111.Porst H, Buvat J, Adaikan G, Alexander J, Althof E. Standard practice in sexual medicine. Malden, MA: Blackwell Publishing, 2006.
- 112.Pourmand G, Alidaee MR, Rasuli S, Maleki A, Mehrsai A. Do cigarette smokers with erectile dysfunction benefit from stopping? A prospective study. BJU Int 2004;94:1310-3.
- 113.Ralph D, Mcnicholas T. UK management guidelines for erectile dysfunction. BMJ 2000;321:499-503
- 114.Ramakers MJ, Van Lunsen HW. Vulvodynie met als oorzaak vulvair vestibulitissyndroom. Ned Tijdschr Geneeskd 1997;141:2100-5.
- 115.Rayner L, Price A, Evans A, Valsraj K, Higginson IJ, Hotopf M. Antidepressants for depression in physically ill people. Cochrane Database Syst Rev 2010:Cd007503.
- 116.Ross HA. Gemeten en berekend vrij testosteron (2007). https://www.nvkc.nl/publicaties/documents/2007-1-p38-42.pdf
- 117.Rosen RC, Riley A, Wagner G, Osterloh IH, Kirkpatrick J, Mishra A. International index of erectile function (iief) (1997). Nederlandse vertaling en aanpassingen: J.J.D.M. van Lankveld. http://www.seksueledisfuncties.nl/lijsten/IIEF%20vragenlijst.pdf.
- 118.Rosen RC, Allen KR, Ni X, Araujo AB. Minimal clinically important differences in the erectile function domain of the International Index of Erectile Function scale. Eur Urol 2011;60:1010-6.
- 119.Sartorius G, Spasevska S, Idan A, Turner L, Forbes E, Zamojska A, et al. Serum testosterone, dihydrotestosterone and estradiol concentrations in older men self-reporting very good health: the healthy man study. Clin Endocrinol (Oxf) 2012;77(5):755-763.
- 120.Schick V, Herbenick D, Reece M, Sanders SA, Dodge B, Middlestadt SE, et al. Sexual behaviors, condom use, and sexual health of Americans over 50: implications for sexual health promotion for older adults. J Sex Med 2010;7 Suppl 5:315-29.
- 121.Schouten BW, Bohnen AM, Dohle GR, Groeneveld FP, Willemsen S, Thomas S, et al. Risk factors for deterioration of erectile function: the Krimpen study. Int J Androl 2007;32:166-75.
- 122.Schwarzer U, Sommer F, Klotz T, Braun M, Reifenrath B, Engelmann U. The prevalence of Peyronie’s disease: results of a large survey. BJU Int 2001;88:727-30.
- 123.Seftel AD. Diagnosis of erectile dysfunction. In: Porst H, Buvat J, editors. Standard practice in sexual medicine. Oxford: Blackwell, 2006:59-74. http://www.doc88.com/p-90254772177.html
- 124.Serefoglu EC, Mcmahon CG, Waldinger MD, Althof SE, Shindel A, Adaikan G, et al. An evidence-based unified definition of lifelong and acquired premature ejaculation: report of the second international society for sexual medicine ad hoc committee for the definition of premature ejaculation. Sex Med 2014;2:41-59.
- 125.Serretti A, Chiesa A. Treatment-emergent sexual dysfunction related to antidepressants: A meta-analysis. J Clin Psychopharmacol 2009;29:259-66.
- 126.Serretti A, Chiesa A. A meta-analysis of sexual dysfunction in psychiatric patients taking antipsychotics. Int Clin Psychopharmacol 2011;26:130-40.
- 127.Shiri R, Koskimaki J, Hakkinen J, Auvinen A, Tammela TL, Hakama M. Cardiovascular drug use and the incidence of erectile dysfunction. Int J Impot Res 2007;19:208-12.
- 128.Singer B, Toates FM. Sexual motivation. J Sex Res 1987;23:481-501.
- 129.Smith KB, Pukall CF. Sexual function, relationship adjustment, and the relational impact of pain in male partners of women with provoked vulvar pain. J Sex Med 2014;11:1283-93.
- 130.Spano L, Lamont JA. Dyspareunia: a symptom of female sexual dysfunction. Can Nurse 1975;71:22-5.
- 131.Stevens N. Ouderen en seksualiteit. In: Leusink P, Ramakers MJ, editors. Handboek seksuele gezondheid. Probleemgeoriënteerd denken en handelen. Assen: Van Gorcum, 2014:261-6.
- 132.T’sjoen G, Goemaere S, De Meyere M, Kaufman JM. Perception of males’ aging symptoms, health and well-being in elderly community-dwelling men is not related to circulating androgen levels. Psychoneuroendocrinology 2004;29:201-14.
- 133.Ter Kuile MM, Melles R, De Groot HE, Tuijnman-Raasveld CC, Van Lankveld JJ. Therapist-aided exposure for women with lifelong vaginismus: a randomized waiting-list control trial of efficacy. J Consult Clin Psychol 2013;81:1127-36.
- 134.Travison TG, Shabsigh R, Araujo AB, Kupelian V, O’Donnell AB, McKinlay JB. The natural progression and remission of erectile dysfunction: results from the Massachusetts Male Aging Study. J Urol 2007;177:241-6.
- 135.Travison TG, Sand MS, Rosen RC, Shabsigh R, Eardley I, McKinlay JB. The natural progression and regression of erectile dysfunction: follow-up results from the MMAS and MALES studies. J Sex Med 2011;8:1917-24.
- 136.Van Lankveld JJ, Van den Hout MA, Spigt MG, Van Koeveringe GA. Cognitive changes predict continued recovery of erectile functioning versus relapse after discontinuation of sildenafil treatment for male erectile dysfunction. Psychosom Med 2003;65:709-18.
- 137.Van Lankveld JJ, Granot M, Weijmar Schultz WC, Binik YM, Wesselmann U, Pukall CF, et al. Women’s sexual pain disorders. J Sex Med 2010;7:615-31.
- 138.Van Lunsen RH, Laan E. Genital vascular responsiveness and sexual feelings in midlife women: psychophysiologic, brain, and genital imaging studies. Menopause 2004;11:741-8.
- 139.Van Lunsen RHW, Laan ETM, Brauer M. The cultural context of sexual pleasure and problems: Psychotherapy with diverse clients.. In: Hall K, Graham C, editors. Sex, pleasure and dyspareunia in liberal northern europe. New York: Routledge 2012:356-70.
- 140.Vlachopoulos CV, Terentes-Printzios DG, Ioakeimidis NK, Aznaouridis KA, Stefanadis CI. Prediction of cardiovascular events and all-cause mortality with erectile dysfunction: a systematic review and meta-analysis of cohort studies. Circ Cardiovasc Qual Outcomes 2013;6:99-109.
- 141.Vloeberghs E, Knipscheer J, Van der Kwaak A, Naleie Z, Van den Muijsenbergh M. Versluierde pijn: Psychische, sociale en relationele gevolgen van meisjesbesnijdenis onder migrantenvrouwen in nederland (2011). http://www.kit.nl/health/wp-content/uploads/publications/1906_versluierdepijn_peng_2011_3.pdf.
- 142.Voorham-Van der Zalm PJ, Lycklama ANGA, Elzevier HW, Putter H, Pelger RC. ‘Diagnostic investigation of the pelvic floor’: a helpful tool in the approach in patients with complaints of micturition, defecation, and/or sexual dysfunction. J Sex Med 2008;5:864-71.
- 143.Waldinger MD, Zwinderman AH, Schweitzer DH, Olivier B. Relevance of methodological design for the interpretation of efficacy of drug treatment of premature ejaculation: a systematic review and meta-analysis. Int J Impot Res 2004;16:369-81.
- 144.Waldinger MD, Quinn P, Dilleen M, Mundayat R, Schweitzer DH, Boolell M. A multinational population survey of intravaginal ejaculation latency time. J Sex Med 2005;2:492-7.
- 145.Waldinger MD, Schweitzer DH. Changing paradigms from a historical DSM-III and DSM-IV view toward an evidence-based definition of premature ejaculation. Part II – proposals for DSM V and ICD-11. J Sex Med 2006;3:693-705.
- 146.Waldinger MD, Van Lankveld J. Orgasmestoornissen bij mannen. In: Van Lankveld J, Ter Kuile M, Leusink P. Seksuele disfuncties: Diagnostiek en behandeling. Houten: Bohn Stafleu van Loghum, 2010:157-73.
- 147.Wang C, Catlin DH, Demers LM, Starcevic B, Swerdloff RS. Measurement of total serum testosterone in adult men: comparison of current laboratory methods versus liquid chromatography-tandem mass spectrometry. J Clin Endocrinol Metab 2004;89:534-43.
- 148.Wassertheil-Smoller S, Blaufox MD, Oberman A, Davis BR, Swencionis C, Knerr MO, et al. Effect of antihypertensives on sexual function and quality of life: the TAIM Study. Ann Intern Med 1991;114:613-20.
- 149.Weber M, Smith D, Patel M, De Souza P, Sitas F, Banks E. Risk factors for erectile dysfunction in a cohort of 108 477 Australian men. MJA 2013;199:107-11.
- 150.West SL, D’Aloisio AA, Agans RP, Kalsbeek WD, Borisov NN, Thorp JM. Prevalence of low sexual desire and hypoactive sexual desire disorder in a nationally representative sample of US women. Arch Intern Med 2008;168:1441-9.
- 151.WHO. International Classification of Diseases (ICD) (2010). http://apps.who.int/classifications/icd/ICD10Volume2_en_2010.pdf?ua=1.
- 152.Williams VS, Edin HM, Hogue SL, Fehnel SE, Baldwin DS. Prevalence and impact of antidepressant-associated sexual dysfunction in three European countries: replication in a cross-sectional patient survey. J Psychopharmacol 2010;24:489-96.
- 153.Wong BL, Malde S. The use of tramadol ‘on-demand’ for premature ejaculation: a systematic review. Urology 2013;81:98-103.
- 154.Wu T, Yue X, Duan X, Luo D, Cheng Y, Tian Y, et al. Efficacy and safety of tramadol for premature ejaculation: a systematic review and meta-analysis. Urology 2012;80:618-24.
- 155.Xia JD, Han YF, Zhou LH, Chen Y, Dai YT. Efficacy and safety of local anaesthetics for premature ejaculation: a systematic review and meta-analysis. Asian J Androl 2013;15:497-502.
- 156.Xu L, Freeman G, Cowling BJ, Schooling CM. Testosterone therapy and cardiovascular events among men: A systematic review and meta-analysis of placebo-controlled randomized trials. BMC Med 2013;11:108.
- 157.Yang L, Qian S, Liu H, Liu L, Pu C, Han P, et al. Role of tramadol in premature ejaculation: a systematic review and meta-analysis. Urol Int 2013;91:197-205.
- 158.Yuan J, Zhang R, Yang Z, Lee J, Liu Y, Tian J, et al. Comparative effectiveness and safety of oral phosphodiesterase type 5 inhibitors for erectile dysfunction: a systematic review and network meta-analysis. Eur Urol 2013;63:902-12.
Reacties
Er zijn nog geen reacties.